院長コラム
院長コラム
2025.11.26
『上顎のインプラント治療における最新技術について』
ISOI DGZI-JAPAN Annual Meeting 2025に参加しました
2025年11月9日、東京・日本橋で開催された国際口腔インプラント学会の年次総会に参加してまいりました。今回は、上顎のインプラント治療において重要な「サイナスリフト」という技術について学んだ内容を、患者さまにもわかりやすくご紹介いたします。

サイナスリフトとは?
上顎の奥歯は、すぐ上に「上顎洞(じょうがくどう)」という空洞があります。歯を失ってから時間が経つと、この空洞が下に広がり、インプラントを埋め込むための骨の高さが足りなくなることがあります。サイナスリフトとは、この上顎洞の底を持ち上げて、人工骨を入れることで骨の厚みを確保し、安全にインプラントを埋入できるようにする治療法です。
重要なポイント
1. 事前の画像診断の重要性
野阪泰弘先生のご講演では、パノラマX線写真やCT画像で上顎洞内に半球状の陰影が偶然発見されることがあるというお話がありました。
これは以下のような状態である可能性があります。
- 粘液貯留嚢胞(粘液が溜まった袋状のもの)
- 偽嚢胞(嚢胞に似た病変)
- ムコツェーレ(粘膜の病変)
多くの場合、症状がないため耳鼻科や口腔外科の先生もあまり積極的な治療は行いませんが、サイナスリフトを行う際には注意が必要です。

2. サイナスリフト時のリスクと対応
サイナスリフトを行う際、上顎洞内にこのような陰影があると、以下のようなリスクが高まることが指摘されました。
- 上顎洞粘膜骨膜の挙上が困難になる
- 内容液の流出が起こる可能性
- 自然口(上顎洞の排出口)の閉塞を生じるリスク
これらのリスクを避けるため、事前のCT検査による詳細な診断が極めて重要であることを再認識いたしました。
3. 人工骨の適切な使用方法
学会では、人工骨の選択と使用方法についても詳しく学びました。
人工骨の種類
- 自家骨(患者さま自身の骨)
- 異種骨(動物由来の骨補填材)
- 合成骨(人工的に作られた骨補填材)
適切な使用のポイント
- 患者さまの骨の状態に応じた材料の選択
- 上顎洞粘膜を慎重に剥離し、破れないように挙上すること
- 人工骨を適切な量と圧で充填すること
- 十分な治癒期間(通常6〜9ヶ月)を確保すること
4. デジタル技術の活用
最新のデジタルワークフローを活用することで、より安全で予知性の高い治療が可能になっていることも学びました。CTデータをもとにシミュレーションを行い、最適な治療計画を立てることができます。

当院での取り組み
今回の学会で得た知見を活かし、当院では以下のことを徹底してまいります。
- 詳細な術前検査:CT撮影による上顎洞の状態の正確な把握
- 個別化された治療計画:患者さまお一人おひとりの状態に最適な方法の選択
- 安全性の確保:リスクを最小限に抑えた丁寧な施術
- 十分な説明:治療内容やリスクについて、わかりやすくご説明
さいごに
サイナスリフトは、上顎の骨が少ない方でもインプラント治療を可能にする素晴らしい技術です。しかし、高度な技術と知識、そして丁寧な診査診断が必要な治療でもあります。当院では、常に最新の知識と技術を学び続け、患者さまに安心・安全な治療をご提供できるよう努めてまいります。
上顎のインプラント治療についてご不安な点がございましたら、どうぞお気軽にご相談ください。
2025.11.19
『インプラント治療の新しい可能性 ― 人工骨を使わない治療法とは』
学会参加レポート
先日、2025年ICOI国際口腔インプラント学会 日本支部学術大会に参加してまいりました。今回は、特に印象に残った林先生による「グラフトレスサイナスリフト」についてご紹介したいと思います。


従来のインプラント治療の課題
インプラント治療を行う際、上あごの奥歯の部分は骨の厚みが不足していることが多く、これまでは人工骨を補充する手術が一般的でした。
この従来の方法には、いくつかの課題がありました。
- 治療期間が長期にわたる
- 手術の侵襲(体への負担)が大きい
- 上顎洞(副鼻腔)の粘膜に穴が開くリスク
- 補填材が漏れ出すなどの合併症
- 高度な技術を要するため、治療結果に差が出やすい

林先生が提案する新しいアプローチ
林先生は、骨の厚みがわずか1mmしかないような難しい症例に対して、人工骨を使わない(グラフトレス)治療法を実践されています。
その特徴は
- ワイドショートインプラントという特殊な形状のインプラントを使用
- 人工骨の補充が不要
- 手術の侵襲が少ない
- 治療期間が短縮される
- 合併症のリスクが低減

超高齢化社会における意義
日本は世界でも類を見ない超高齢化社会を迎えています。高齢の患者様にとって、体への負担が少なく、短期間で治療が完了することは非常に重要です。林先生のアプローチは、まさに現代の日本社会が求める治療法と言えるでしょう。予知性(治療結果の予測可能性)も高く、より多くの患者様に安心してインプラント治療を受けていただける可能性を秘めています。
さいごに
歯科医療の技術は日々進歩しています。今回の学会では、患者様の負担を減らしながらも高い治療成果を目指す、最新の取り組みに触れることができました。当院でも、常に最新の知識と技術を取り入れ、患者様一人ひとりに最適な治療をご提案できるよう努めてまいります。
2025.01.20
『血管系疾患と歯の関係』
2025年1月14日付の徳島新聞「読者の手紙」コーナー内で循環器科・心臓血管外科の医師が「口腔内細菌で血管系疾患も」との投稿をされていました。記事によると、口腔内の細菌が血流に乗って全身に流れ、体内の各所で炎症を起こし、さらに生活習慣病や喫煙などの危険因子が重なることで動脈硬化病変ができることがわかってきたということです。さらに、歯周病菌や虫歯菌が複数の脳血管疾患の病変部位から確認されたという報告が国内外からなされ、今春の日本循環器病学会でも「歯と循環器疾患」の発表も予定されており、注目を集めるテーマとなっています。
また、昨年11月には世界的な医学雑誌「LANCET(ランセット)」において、高齢になった際に、しっかり噛めていないことが要介護状態や死亡に繋がる可能性があるという研究発表が掲載されました。
当院では、定期的な歯科検診でお口の環境を清潔に保ち、しっかり噛んで食事できる状態を維持することが脳血管疾患や要介護の予防につながり、健康長寿につながると考えております。
ご質問などございましたらお気軽にスタッフへお尋ねください。


2024.08.30
『オーラルフレイルについて②』
オーラルフレイルとは、前回のコラムでお伝えした通り、老化に伴う様々なお口の状態(歯の数・口腔衛生状態・口腔機能など)の変化とお口の健康への関心の低下や心身の予備能力低下も重なって、口腔の脆弱性が増し、食べる機能が落ちた状態のことを言い、全身のフレイルの入口となることがわかっています。そんなオーラルフレイルを見逃さないためにも、次のセルフチェックを行ってみましょう。
| 質問事項 | はい | いいえ |
|---|---|---|
| 半年前と比べて、堅い物が食べにくくなった | 2 | |
| お茶や汁物でむせることがある | 2 | |
| 義歯を入れている※ | 2 | |
| 口の乾きが気になる | 1 | |
| 半年前と比べて、外出が少なくなった | 1 | |
| さきイカ・たくあんくらいの堅さの食べ物を噛むことができる | 1 | |
| 1日に2回以上、歯を磨く | 1 | |
| 1年に1回以上、歯医者に行く | 1 |
合計の点数が0~2点:オーラルフレイルの危険性は低い
3点:オーラルフレイルの危険性あり
4点以上:オーラルフレイルの危険性が高い
出典:東京大学高齢社会総合研究機構 田中友規、飯島勝矢
※歯を失ってしまった場合は義歯やインプラント等を適切に使って堅いものをしっかり食べることができるよう治療することが大切です。
3点以上の方はかかりつけの歯科医院でご相談してみましょう。2点以下の方は、今まで通りお口の健康管理を行いつつ、かかりつけ歯科医に定期的に通って現状を維持できるように検診を受けることが大切です。
2024.06.26
『オーラルフレイルについて①』
超高齢社会を迎えた現在の日本で、身体的にも精神的にも健康長寿を目指す中、オーラルフレイル(口腔機能の低下)の予防改善に注目が集まっています。
オーラルフレイルとは、老化に伴う様々なお口の状態(歯の数・口腔衛生状態・口腔機能など)の変化とお口の健康への関心の低下や心身の予備能力低下も重なって、口腔の脆弱性が増し、食べる機能が落ちた状態のことを言います。さらにはフレイルに影響を与え、心身の機能低下にまでつながる一連の現象および過程のことを言います。
研究によると、オーラルフレイルのある患者さんは、ない方と比較して、身体的フレイルや介護が必要な状態になるリスクが高まるという報告がなされており 全身のフレイルや身体能力の低下に先立って口腔機能の低下が生じ、フレイルから要介護状態へと進行していくなかでも、口腔機能の低下が影響している可能性があること などが示唆されています。
身体的フレイルとは、加齢により心身が老い衰えた状態のことで、早期に適切な対応を行えば元の健康な状態に戻れる状態です。 高齢者のフレイルは、生活の質を落とすだけでなく、さまざまな合併症も引き起こす危険性が高いことが明らかになっています。
上記のことから、身体的フレイルに先立つ、老化の早期指標「オーラルフレイル」の予防が大切であると考えられるようになり、高齢者が身体的、精神的、さらには社会的にも健康な生活を送るためには、口腔機能を維持することが大切と考えられるようになりました。
次回は、ご自宅で行えるオーラルフレイルチェックと、予防法についてお伝えします。
2024.06.07
『アンチエイジングケアについて』
当院はアンチエイジング(老化防止)にも取り組んでいます。WHOが発表した2023年版の世界保健統計によると、日本の平均寿命は84.3歳となっており、世界トップクラスの長寿国です。日本人の食生活や医療体制の充実などが要因と考えられておりますが、当院では長寿の追及はもちろん、長寿に加え、健康であることが必須であると考えています。それは単に「病気ではない」というものではなく、「毎日を楽しく過ごせているか?」「生きがいを持って過ごせているか?」といった心の健康を含めてのことです。
加齢というプロセスは生物である以上仕方がなく、おとずれるべきものですが、「もう年だから」と諦めて加齢に身を任せるのではなく「まだまだ元気に頑張りたい」という心意気をもち、社会活動への参加を続け、毎日を前向きに過ごすことを大切にする。
そのような心意気を持った方々を全面的にサポートすることを目標の一つとしています。通っていただいている患者さんにはみなさん、健康的に加齢していってほしいと願っています。
歯科的なアンチエイジングには審美的側面・機能的側面があり、いずれも多岐にわたります。クラウン、インプラント、義歯、歯周病、むし歯、根の治療など、歯を入れたり、痛みを取る治療に加えて歯の色、形、口元のふくらみや張りを改善し、よく噛め、健康的な食生活ができなければなりません。そしてなにより、これ以上歯の病気(虫歯や歯周病)にならないよう予防も徹底していかなければなりません。
超高齢社会を迎えた今、老化の早期の重要兆候として「オーラルフレイル」というお口の機能が低下してしまった状態の改善・予防にも注目が集まっており、若いうちからの予防が大切です。
オーラルフレイルについては、次回の更新で2回に分けて詳しくお話します。
2024.05.15
『メタルフリー治療への取り組み』
近年、う蝕(むし歯)治療の主流が銀歯から金属を使わない治療(メタルフリー治療)へとシフトしています。
金属による治療は、プラスチックより割れにくいといった利点もありますが、口を開いたときに金属色が見えてしまい、長期的には歯肉(歯ぐき)の色が黒ずんでしまうことがあります。稀なケースではありますが、より深刻なのが金属アレルギーです。口の中の金属が唾液などの影響で溶け出し、体内をめぐり、アレルギーの症状を引き起こし、頬や舌が赤く腫れたり、手や足の甲に水泡状の皮膚炎が出たりする場合もあります。
金属に代わる素材として当院で主に使用している材料は、ジルコニアや陶材に加え、プラスチック系のコンポジットレジン・CAD/CAMクラウン/インレーなどです。
コンポジットレジンは以前から存在しているのですが、強度面などに欠点があり、適用範囲が限られていました。しかし、ここ十数年ほどでこのコンポジットレジンの材質がかなり向上しており、様々な場面で用いられるようになりました。レジンのブロックを3Dプリンターで削り出して製作するのがCAD/CAMクラウン/インレーです。通常、コンポジットレジンはお口の中で少しずつ盛り上げて歯の形を作るのに対し、ブロック削り出しの場合は、1つの材料の塊から作るため強度が高いとされています。
陶材の使用の歴史も古く、多くはメタルボンドクラウンといい金属の上に陶材を貼り被せものが作られてきました。しかし、強度は落ちますが、オールセラミッククラウンという陶材のみの被せものやラミネートベニアといったシェル状の陶材を歯に貼る治療(最低限しか削らず、付け爪に近い)もあり、メタルフリー治療で用いられます。陶材は色調の回復性がよく、審美的にも優れているといえます。しかし、噛み合わせが強い場合には、セラミック部分が割れやすいという欠点も持ちます。
最近では後述するジルコニアの上に陶材を貼ったジルコニアボンドクラウンもメタルフリー治療の1つとして用いられます。
ジルコニアは、広義にはセラミックの一種に分類され、その中で最も硬い材料です。その硬さはダイヤモンドの代わりに用いられるほどです。歯科用のジルコニアは白く、硬く、柔軟性のある材料に改良されたものが使用されます。金属のように固く、白いといった夢のような材料ですが、ジルコニアにはいくつかの弱点もあります。
1つ目に、自分の歯と比べて硬すぎるということです。噛み合わせを慎重に調整し、かなりよく研磨しないと噛み合わせた歯が痛んで最悪割れてしまうといわれるほどです。予防するには、就寝時のマウスピース装着が大切です。
2つ目に、陶材との接着が良くないことです。そのため、メタルボンドクラウンで金属の代わりにジルコニアを用いる場合、ジルコニアと陶材の間で破折が起こりやすいといった弱点があります
また、義歯においてもメタルフリー化が進んでおりノンメタルデンチャーとして広く知られています。これには主に弾性のある熱可塑性樹脂(柔らかいプラスチック)というものが使われ、ポリアミド系、ポリエステル系、ポリカーボネート系、アクリル系、ポリプロピレン系といった種類があります。
2024.04.17
『歯と顔貌(前編)』
笑顔に自信はありますか?だれかとコミュニケーションをはかり、日常生活を送っていく、あるいはビジネスを進めていくうえで重要な役目を果たすのが笑顔です。笑顔はあなた自身を表現するものです。美しい、自信に満ちた笑顔は日常生活やビジネスの場で多くのメリットをもたらします。
しかし、欧米人と比較して、日本人はあまり歯の状態を重視していないように感じられます。おそらく、多くの人が自分の笑顔に満足していないのが日本の現実ではないでしょうか。笑顔に悩むあなたを輝く美しい笑顔に変身させる…そんな治療が審美歯科です。
審美歯科の広がり
審美歯科治療では、美しい笑顔になるための治療法がいくつもあり、一人ひとりの要望に合わせた美しい笑顔をつくることができます。かつては芸能人や一部の富裕層が行うイメージでしたが、現在は多くの人が利用するようになりました。笑ったときにのぞく白く、整った歯並びは美の重要な要素といえます。また健康な歯はフェイスラインにも影響します。何より、口元を気にせず、自然にふるまい、朗らかに笑えるようになることは自信に満ちた内面の美しさを輝かせます。歯や口元のコンプレックスが解消され、「自信のある笑顔を取り戻すことができ、気持ちが前向きになり、何事にも積極的に取り組めるようになった」とおっしゃる患者さんもおられます。
現在の審美歯科とはどのようなものか
■ホワイトニング
■メタルフリーへの取り組み
の2回に分けて簡単に説明致します。
■ホワイトニング
歯科医院で定期的に歯をクリーニングすることで、着色が除去され、表面が滑らかになり、明るく白い歯になります。さらに歯の着色を改善したい場合はホワイトニングを行います。よく行われるのは夜間にホワイトニングジェルを入れたマウスピースを装着する方法です。ジェルの漂白効果により徐々に歯が白くなります。
加えて当院では、ZOOM( Advanced Power System )という機器を導入しています。これは、ジェルを歯に塗り、薬剤の効果を早く引き出す特殊な光を照射して色素を分解して、歯を白くする方法です。今のところ、光照射ホワイトニングの中で最も白くなるシステムと評価されています。このシステムの最大の利点は、1回の来院(約1時間の施術)で、即日ホワイトニングが完了することです。短時間で歯の白さを上げられるため、時間のない人、夜間マウスピースを入れられない人に向いています。その一方、後戻りのリスクもあるため、ご自宅で行うホワイトニングを併用すると後戻りしにくいです。
2024.03.21
『インプラント手術後の注意事項』
インプラント治療の成否に関わる手術直後に患者さんに気を付けていただきたいことがありますので、現在主流の2ピースインプラントの場合でご説明いたします。
2ピースインプラントの1次手術の後、基本的にはインプラントを埋入したところは歯ぐきにおおわれていて見えません。術前の骨と歯ぐきの状態が良ければ、通常2次手術で行う被せ物を入れるための土台となる芯棒の装着まで、1回目の手術で入れられる場合もあり、この場合は歯ぐきの外に金属が見えている状態になります。義歯を使っている患者さんは、被せ物が入るまでの間、手術した部分に義歯を入れていただくことになりますが、抜糸までの間は、特段の事情がない場合はできるだけ義歯を入れないようにしてください。
インプラント埋入後、1~2カ月が最も大事な時期です。インプラントを顎の骨にしっかりと固着させるため、インプラントになるべく外力をかけないようにしなければなりません。抜糸後、義歯の使用が可能になった後もインプラントを埋入した部分では強く咬まず、義歯を入れて痛みがある場合や歯肉が腫れた場合は無理に入れずにすぐに調整のため来院してください。
また、舌や指でインプラント部分を押さないようにしてください。人間は口の中の気になる所があると、つい舌で触れてしまうため、無意識にインプラント部分を舌で触ってしまうことがあります。少し触ったくらいでは問題になりませんが、舌の動きはクセになりやすいため、触り続けるクセがつくことで、特に骨を追加する手術を併用している場合などでは、フィクスチャー(インプラント体)が骨に結合しないことがあります。舌のクセには十分注意してください。
順調に経過すれば、3~6カ月後に2回目の手術を行います。骨を追加する手術などを行った場合は、6カ月以上待機することもあります。2回目の手術は、インプラントにアバットメント(土台となる芯棒)を立てる手術です。2次手術後、仮歯を装着したら噛める状態になります。形を合わすため、患者さんの満足いくまで仮歯を修正して最終的な形を模索します。順調に経過すれば、1カ月前後で最終の上部構造(クラウン)が入ります。
ここからは、日々の清掃の精度がインプラントの寿命に影響を及ぼします。歯ブラシで磨くだけでなく、フロスや歯間ブラシ等も併用するようにしてください。
2024.02.14
『インプラント治療の併発症・偶発症』
インプラント治療は、術前診断としてのCT撮影の普及や、治療の指針となるガイドラインの制定などが進み、以前と比較して安全に治療が進められるようになってきています。しかし、どれだけ注意して治療にあたっても起きてしまう可能性がある「併発症」や「偶発症」がありますので、言葉の定義を含めてご紹介させていただきます。
●併発症とは?
手術や検査等の後、それらがもとになって起こることがある症候あるいは事象。(日本歯科医学会より)
●偶発症とは?
手術や検査等の際、偶然に起こった症候あるいは事象で、因果関係がないか、不明なもの。(日本歯科医学会より)
よく似た言葉で「合併症」という言葉を聞いたことがある方もいらっしゃるかもしれませんが、合併症とは「ある病気が原因となって起こる別の病気」(日本歯科医学会より)を表しますので、意味合いが少し異なりますので注意が必要です。
インプラント治療において考えられる主な「併発症」・「偶発症」としては次のことが考えられます。
① 手術自体に関連すること
手術前に行う局所麻酔の中毒や即時型アレルギー(アナフィラキシー)、手術中は、ドリルなどによる骨の破損、下あごで骨の高さや幅が不足している場合には神経の損傷による麻痺の可能性、血管の損傷による出血や気道閉鎖、上あごで骨の高さが不足している場合には上顎洞(鼻から繋がった上あごの中の空洞)の粘膜を大きく傷つけてしまうと蓄膿のような症状が出現する可能性もあり、ほかにもインプラントが顎の中で折れてしまったり、健康な隣の歯を傷つけてしまったりする可能性もあります。
② 手術後に生じるものとして、薬物の遅延型のアレルギーや、手術時のお口の中の環境や、体の免疫力の状態よっては感染症が出現することもありますし、術後疼痛、傷がなかなか治らないことや歯の知覚過敏などもあります。手術後、しばらくしてからは、慢性顎骨骨髄炎や骨の吸収、インプラントの動揺や歯折、補綴物の破断、そしてインプラント周囲炎なども考えられます。
少し不安に思った方もいらっしゃるかもしれませんが、実際に起きる可能性は非常に低いものとなります。しかし、可能性が「0」ではない以上、インプラント手術を検討されている患者さんには知っておいていただきたい内容でしたので、今回お伝えしました。
どの治療にも共通しますが、メリット・デメリットなど含めて治療開始前に担当医とよく相談されることが大切です。
2024.01.18
『インプラント ~過去の週刊誌報道への意見と~』
今から約7年前の2016年9月に発刊された週刊誌において「やってはいけない歯科治療」の中でインプラントに対する批判的な記事が掲載されました。内容は、前述したNHK「クローズアップ現代」でのインプラント報道についても言及された先生方がインプラント治療の問題点について答えるというものでした。非常に経験豊富な先生方ですので、当時のインプラント治療の問題点について的確な意見を述べられておりました。7年が経過した現在も患者さんから質問を受けたり、引用されることがあるこちらの記事ですが、当院としての考えを少し補足させて頂ければと思います。
1.治療に対するモラルについて
記事によると、決断を急かしインプラントへ誘導する歯医者が存在するということでした。インプラント治療は手術を伴う治療であり、自由診療であることからも治療後のトラブルが起きてしまった際の対応を含め、患者さんとの十分な意思疎通が必要な分野です。普通の歯科医であれば慎重になることが多く、良識ある多くの歯科医は残せる歯は残し、無理にインプラント治療を勧めることはないと思っております。
確かに10年以上前には、わずかではありますがインプラントを推奨し、残せる歯まで抜歯している歯科医もいたことは事実です。しかし、一部の歯医者が行っている治療のことを多くの歯科医がそうであるかのように誤って伝わってしまっていたことは残念でなりません。また、記事には「セカンドオピニオンを行うべき」との記述がありましたが、この点に関してはかかられている歯科医院でよく話し合っても解決できない疑問が生じた際には、私も必要であると考えています。
2.ワンピースインプラントの問題点について
記事の内容は、認知症になった患者において、土台の取り外しができないため、口の中に飛び出したアバットメント(芯棒)が反対側の歯肉(歯茎)を突き刺して傷つけているというものでした。ツーピースインプラントはアバットメント(土台)の取り外しができるので比較的容易に対応可能ですが、ワンピースインプラントでは削り取らなければならず、訪問診療の場などでは困難となりやすく、超高齢社会を迎えた現在では、ワンピースインプラントの使用頻度は減少傾向にあります。ただ、ツーピースインプラントにも問題点があります。
ツーピースインプラントは、上部構造をネジで止めるもので、ネジが緩むこともあります(過大な噛み合わせの力を受けた際、インプラント体への直接的な力が加わらないように、ネジが緩んでくれているという考え方もあります)。その際、ネジを締め直す必要がありますが、現在、各インプラントメーカーが独自のインプラントシステムを構築しており、ネジ穴がインプラントシステムで異なるため、対応したドライバーが必要となります。
インプラントの種類は、口腔内の診査やレントゲンだけではわからないことも多く、他院で行っている場合に初見で判断することは困難です。患者さんが認知症である場合は、治療を受けた歯科医院の特定が難しい場合もあります。レスキューセットもありますが、全てのインプラントシステムに対応しているわけではありません。どこでどのインプラントシステムによる治療を受けたか、追跡できるシステムも必要であると考えます。
2023.11.29
『インプラントの定期検診は、なにを見るのか?』
通常、歯科定期検診ではう蝕(むし歯)、歯周病を進行させないため、歯石・歯垢除去、歯磨き指導を行います。また、う蝕(むし歯)・歯石の有無をチェックするだけでなく、歯と歯肉の間にできる溝(歯周病の指標)をチェックしたり、レントゲンをとって歯の状態をみたり、その患者さんにとって必要と思われる検査を行います。
検査で異常が見つかれば、検診の後に説明し、患者さんが納得の上で治療計画を立てます。分からないことや知りたいことは、積極的に尋ねていただきたいと思います。治療計画については、当院では基本的に患者さんの主たる訴えの治療からとりかかります。
インプラントは虫歯にはなりませんが、歯周病に似た「インプラント周囲炎」になることがあり、原因はプラークと過大な噛み合わせの力とされています。初期では自覚症状に乏しく、気づいたころにはかなり進行しており、撤去が必要になるケースもあります。そのため、インプラントの定期検診ではインプラント周囲の歯ぐきや骨の状態・噛み合わせの変化の確認はもちろん、インプラント部分だけでなく、周囲の歯が虫歯などで欠けたり、歯周病で歯並びが変わると、インプラントへの力のかかり方が変わり、負担が強くなってしまうこともあるのでこちらも併せて確認します。
歯科治療というのは、かぶせたり、つめたり、歯を入れれば、それで終りというわけではありません。治療後のお手入れが悪ければ、う蝕(むし歯)・歯周病が再発することもあります。症状のない初期の段階なら治療も簡単で費用も少なく、少回数で終了しますが、進行すればするほど治療が困難になり再発しやすくなります。そこで、半年に1回程度は、定期検診、歯周病の原因の歯垢及び歯石除去を受けることをお勧めします。
予防は最高の治療法です。このことをお忘れなく。
2023.11.08
『院内感染を防ぐ』
「院内感染」をご存知ですか?とても簡単に言うと、訪れた患者さんがかかっている感染症が他の人にうつってしまうことです。患者さんから別の患者さんへのケース、患者さんから医療従事者へのケースもあり、医療機関の中で人から人へ直接、または医療従事者・医療機器・環境等を媒介して発生する感染症のことを言います。急性症状のある様々な感染症を扱う大きな病院だけでなく、全身状態は比較的健康な方が受診することの多い歯科医院でも、無症状だけどウイルスなどの感染症の病原体を持った状態(キャリア)の患者さんが来院するケースもあり、院内感染のリスクは否めません。
院内感染を防ぐには、タービン(歯を削る機械)、スケーラー(歯石を取る器械)、抜歯鉗子など血が付着する可能性が高い器具はもちろん、デンタルミラーやピンセットなどでも滅菌が必要です。
主に金属など加熱可能なものはオートクレーブ(高圧高温で滅菌を行うもので、すべての微生物が死滅するといわれています。)、加熱不可なものはガス滅菌(EOGガスによる滅菌)を行います。椅子や器具を置く台なども血液や唾液が広範囲に飛び散っている可能性があるので、たとえ目に見えなくてもアルコールで殺菌消毒します(機能水と呼ばれる特殊な水を殺菌消毒に使用することもあります)。
また、診察中は必ずグローブを装着し、患者さんごとに使い捨てにします。使い捨てが必要なもの(メス、注射針など)、可能なもの(コップやエプロンなど)は必ずディスポーザブル(使い捨て)の器具・用具を使用することも必要です。さらに、観血処置となる抜歯・インプラント治療においてはエアーバリアシステムなどによる無菌化オペ室などが理想的です。
感染予防のために水を消毒できるAg+(銀イオン)発生装置やオゾン水も有効で、これにより、手洗いの水や、うがいの水、チェア内を流れて出るシリンジやタービンの水までもAg+水となり院内感染の予防に役立ちます。
2023.10.18
『歯を失ったら「インプラント一択!」と考えられている方へ』
近年では、歯を失ってしまったことをきっかけに歯科を受診されたり、抜歯が必要と診断された患者さんの方から、「インプラントにしてほしい」と求められるケースも増えてきています。当院では、このような患者さんにも、治療を急がず、よく検討して頂くこととしています。
歯を失った場合の治療の選択肢として、義歯・ブリッジ・インプラントがあります。これらの中から、全身の健康状態や病歴、骨の状態、お口の中の衛生状態、噛み合わせの状態、生活習慣、経済状況などを総合的に考慮し、治療法を選択するようになります。歯科医は診断を行い、実施可能な治療法について提示し、ときにはその中から患者さんの個性に合わせたオススメの治療法を提案することもあります。しかし、最終的な選択は患者さんに委ねられる部分が多く、ご自身のライフスタイルに合った治療法を信頼できる担当医とよく話し合って決めることが大切と考えています。
既に多くの歯を失ってしまっている場合のインプラント治療では、「噛み合わせの位置決め」から始めることになり、多くの場合はまず、診断用の義歯(入れ歯)を装着して頂き、必要な本数や埋入位置などを決定していきます。ところが、この際に、患者さんの中には、「義歯で十分に満足」という方もいらっしゃいます。当院では、義歯で不自由がないなら、「インプラント治療計画ありき」で進めるのではなく、義歯のまま過ごして頂くことも問題ないと考えており、患者さんのQOLを考慮した柔軟な治療計画の策定を大切にしています。
少し話は変わりますが、全国的に、どこかの歯科医院でインプラント治療を受けた後、違和感を覚えて他院へ転院するという患者さんも増えています。インプラント埋入後の口内の違和感や全身の変調などは、ケースによっては事実上、不可逆的(後戻りできなくなる)な場合もあります。インプラント治療がうまくいかずノイローゼ気味になり、不定愁訴(原因がわからない訴え)を主訴として受診される患者さんもおり、このような場合、治療は非常に難しいものとなってしまいます。全てのケースにおいて、「歯の欠損に対する治療の第一選択がインプラントのみ」ではなく、柔軟な視点を持つことが大切と考えています。
2023.09.27
『NHKのトラブル報道と信用の失墜』
あなたは、「インプラントはやめとけ!」というSNS投稿やコラムなどを見たことはありませんか?実は、このような論調が増えた背景に、人々に動揺をもたらす大きなきっかけとなったあるテレビ番組があります。
今から10年以上前ですが、2012年1月18日、NHKの「クローズアップ現代」という番組が、インプラント治療で被害を受けたという患者が増えているとする番組を放送したのです。「今、手術の際に神経を傷つけたり、骨を突き抜けたりして激しい痛みが残るなどのトラブルが急増しています」という衝撃的なナレーションから始まる内容でした。2000年代中盤のインプラント全盛期から「インプラントバッシング」へと移行した変換点であるとも考えています。Dr.ブローネマルクに師事し、現在のインプラントのパイオニアである先生を招いて真面目に取り組んだと思われる番組でした。
2007年の死亡事故やインプラント治療に対するトラブルが増えてきていることもあり、反響が大きく、不安を感じた方から電話での相談、問い合わせがあったことを今でも覚えています。当時、日本口腔インプラント学会は存在しましたがインプラント治療やリスク管理に対するガイドラインはありませんでした。これより遅れてインプラントの治療指針(2012年出版以降、適宜改変が行われ、最新版は2020年版)やインプラント治療のリスクマネジメントの書籍が学会より出版されました。また、当時はインプラント全盛期に多くの収益を上げた歯科医院が多く、インプラントバブルと揶揄されていたのも事実で、このことも番組で放映され視聴者に多くの反感を買いました。こうして世間ではインプラントは危険で歯科医が暴利をむさぼっているものと認識されてしまいました。
ただ、知っておいて欲しいのは、この報道も、SNSでの投稿も、このような事例はほんの一部であるということです。このような報道・投稿があると、いかにもインプラントはすべて「悪」と捉えられてしまいがちです。確かに、一部の歯科医師がインプラントバブルに浮かれ、インプラント治療の基本的なことをおろそかにした代償かもしれません。ガイドライン制定やリスクマネジメントについてもっと早く取り組んでいればこのような結果には至らなかったように思えます。現在では、大学教育にインプラント治療学が導入され、学会のガイドラインも徐々に整ってきました。加えて、ほとんど多くの歯科医師は真摯に患者さんと向き合い、インプラント治療に努めています。まだ、完全とは言えませんが、少しずつインプラントへの信頼は回復しているのではないでしょうか―?
2023.09.06
『当院でのインプラント関連設備紹介②』
■BBC UV Active(器材正面有機物の除去・除菌システム)
近年、インプラントは製造後、時間経過と共に「チタンエイジング」が起き、骨と結合する力が弱まることがわかってきました。これは、チタンエイジングの影響によりインプラントが血液をはじきやすくなってしまうことが主な原因とされています。
UV Activeは特殊ランプ光により、酸化還元電位の低い有機化合物と反応し、表面エネルギーを安定させることで親水性を高め、血液をはじきにくくすることで、インプラントの治療成功率を向上させる装置です。


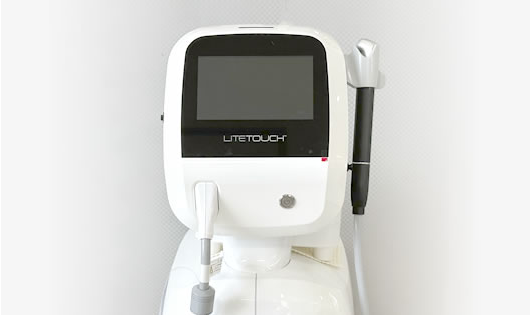
■ライトタッチレーザー(エルビウム・ヤグ・レーザー)
水に最も強く反応するレーザーで、水の力を利用して歯や骨を削ったり、歯周病・インプラント周囲炎の原因菌の殺菌を行ったりできるレーザーです。従来の半導体レーザーに加え、2022年より導入しています。
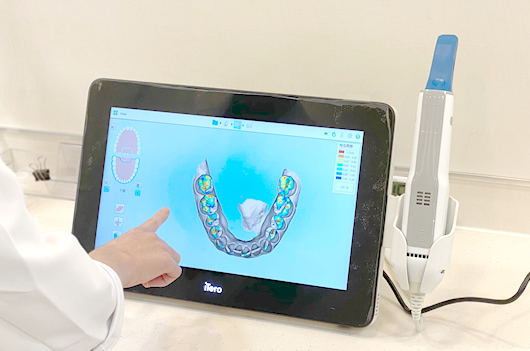
■iTero(口腔内3Dスキャナー)
歯型を取るための光学式口腔内スキャナーです。従来の粘土のような型取りに代わり、スキャナーによるスピーディーな型取りが可能となります。歯ぐきの状態によりますが、インプラントの型取りにも応用されます。
2023.08.16
『当院でのインプラント関連設備紹介①』
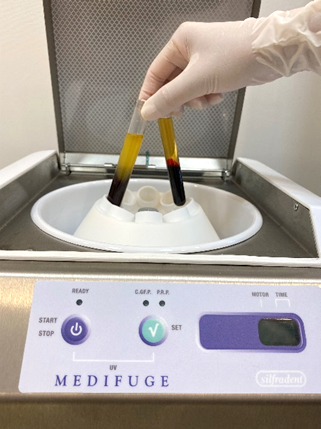
■メディフュージ
患者さん自身の血液を遠心分離し、血小板や成長因子を多く含む完全な自己血液由来のゲル素材(CGF:Concentrated Growth Factors)を得られる機器です。これを用いることで、骨や歯ぐきの再生を促し、治癒を早くすることができます。また、これを薄く延ばしてメンブレン状にして、人工骨を埋め込んだ後の蓋として利用することもあります。
■ピエゾサージェリー
超音波によって硬組織(骨や歯)のみを削合できる手術器具です。軟組織(上顎洞の粘膜や歯ぐきなど)に対する侵襲を極力抑えることができ、比較的痛みや腫れを少なく骨を削ることができます。しかし、通常のエンジンを使用した器具に比べ切削効率が低いため、処置時間が長くなるデメリットがありますので、他の骨切削器具と併用して、軟組織付近のみピンポイントで使用される場合もあります。
■歯科用CT
飛行機に乗るときキャビンアテンダントから「飛行機事故はめったに起こりませんので、飛行前の点検を省いて出発させていただきます」と言われて、あなたは安心して飛行機に乗れますか?インプラントの手術前にCTを撮影しないのは、これと同じことです。術前にCTを撮影することは必要と考えます。CT撮影はインプラントの事故からあなたを守ります。また、得られたCT画像上で、インプラントの長さや埋入本数、角度等、インプラント埋入のシミュレーションを行うことも可能です。
■OAMインプラントシステム(大口式)
通常のインプラント治療では、顎の骨にインプラント埋入用のドリルを使って穴を開け、そこにインプラントを埋めこみます。しかし、OAMインプラントシステムでは、骨表面にほんのわずかの大きさの穴を開け、錐のような道具でその穴を少しずつ拡げてインプラントを埋入します。骨を削る不快な感覚がなく、また出血や創傷部も小さくなります。骨が薄い部分への適応が大きいと考えています。ただし、専用の特殊な器具(錐のような道具)が必要となります。
■エアーバリアシステム
無菌化(清浄度1万)エアーバリアシステムを完備しています。患者さんがご使用になる院内の水をAg+(銀イオン)抗菌水に変換する装置で、手洗いの水や、うがいの水、チェア内を流れて出るシリンジやタービンの水までAg+水となっております。
■エピオス
エピオスシステムにより、純度99.9%の塩と不純物を限界まで取り除いた超純水を電気分解させ、作り出された高濃度電解次亜塩素酸水がエピオスです。エピオスは多くの細菌やウイルスの殺菌に有効で、タンパク質分解洗浄作用もあるとされています。研究段階ですが、バイオフィルムの付着抑制効果も示唆されており、歯周病やインプラント周囲炎への予防効果が期待されています。
2023.07.26
『任せる歯科医を選ぶポイント』
インプラント治療は、天然歯を失った人にとって魅力的な治療です。しかし、保険が効かず、外科手術を伴うことから、治療を受ける歯科医院を選択する際に慎重になる方も多いでしょう。インターネットで検索すると、いくらでも情報が得られますが、各歯科医院のホームページにはいろいろな説明が並び、おびただしい情報にかえって選択できなくなるのではないでしょうか。歯科医院を選ぶ際に意識してほしいことについてご紹介します。
①あなたにとって信頼できる歯科医師か?
インプラント治療において最も重要となるのが術者となる歯科医師を探すことです。各歯科医院のホームページやSNSなどを見てみると、その医院の理念や治療に対する思いを垣間見ることができるでしょう。口コミサイトでの評価を参考にするのも一つですが、人と人ですので、どうしても相性があります。どんなに名医であっても、人間的に合わなければ信頼関係は生まれませんので、一度受診して直接お話されてみるのが良いでしょう。
もう一つの方法として、かかりつけ医や歯科医師の知り合いがいましたら、インプラント治療ができる歯科医師を紹介していただくという方法があります。これは、紹介する側にも責任が生じるので、「この人なら任せられる」という歯科医師を紹介してくれるはずです。ただし、その歯科医師との相性まではわかりませんので、やはり最後は直接受診されてみることが大切です。
②治療に必要な環境、設備が整っているか?
必要な環境、設備とは、手術室、CTなどの医療機器が揃っているということです。
③定期的に通院できるか?
インプラント治療を受けたら、毎日のお手入れのほか、定期的に炎症が起きていないか、噛み合わせに問題がないか、歯科医院でチェックし、問題があれば早めに対処する必要があります。しっかりしたメンテナンスがインプラントを長持ちさせる秘訣です。これを実行するには歯科医院が通院できる場所にあることが重要で、数カ月に1度でも、定期的に通える場所にある歯科医院を選ぶべきでしょう。
④極端に低価格の場合、どこまでの費用か?
インターネット上の情報では「格安」ということでも、質問してみたら、「インプラントの土台だけの費用で仮歯代や芯棒(アバットメント)などの費用が含まれておらず、結果的には高額になってしまったということも見聞きします。提示された費用の中に何が含まれているのか、詳しく読んで確認されたほうがよいでしょう。
2023.06.28
『インプラントの被せ物(上部構造)が壊れることはある?』
インプラントの被せ物を選択する際には、全体的な噛み合わせのバランスを見つつ、患者さんの審美面などでのご希望をお聞きした上で、その部位に最も適した材料を決定します。
当院では現在、審美面・強度面で優れる白色類金属の「ジルコニア」のみで作るジルコニアクラウンを基本的にオススメしており、前歯で審美性をより重視される方には、ジルコニアの周りにセラミック(陶材)を巻いた「オールセラミックジルコニアクラウン」、インプラントブリッジなどで、複数の被せ物を繋げる必要がある場合は、フィットさせやすい「メタルセラミッククラウン(金属にセラミック(陶材)を焼き付けた被せ物)」なども選択することもあります。
被せ物は通常、簡単に壊れるようなことはありません。しかし、噛み合わせが強い方、歯ぎしりや食いしばりのある方では、オールセラミックジルコニアクラウンや、メタルセラミッククラウンの陶材(ポーセレン)の一部が欠ける(歯科の用語ではチッピングと呼びます)ことや、ジルコニアでさえも割れてしまうことがあります。
もちろん、壊れた場合には、修理や再製作は可能ですが、予防するには就寝時のマウスピースの装着や、日中は意識的に歯を離すことで、噛みしめ癖を改善することも大切で症状が強い場合には、ボトックス治療も選択肢に入ります。
一方で、もう一つ知っておいてほしいことがあります。それは、被せ物が壊れたり、外れやすいという場合は、「骨と結合したインプラント体にダメージがかかる前に被せ物が力を分散してくれた」とも考えられるということです。過大な噛み合わせの力がインプラント本体にかかり続けると、支える骨に炎症が起き、骨が溶けることで、最悪の場合抜けてしまうこともあります。
被せ物が割れたり、外れやすい場合には、その部分に強い負担がかかっているサインとして、噛み合わせの再調整、マウスピースの調整などを行う指標にもなり得ます。特に、仮歯の場合は調整段階なので、「割れる」・「外れる」の指標は、良い治療結果を得るためにとても大切なものとなります。被せ物が外れやすいと不安になる気持ちはよくわかりますが、気になることがある場合は、遠慮せず担当医に相談してみましょう。
2023.06.07
『インプラントの治療期間はどれくらい?』
通常、インプラントの治療期間は、3~12カ月程度です。ただし、インプラントの本数や、埋め込む部位、採用される方法によっても違いがあります。インプラントを埋め込む手術自体は、1本につき、1回だけですが、インプラント体(フィクスチャー)が骨としっかり結合するまで待つ必要があり、ガイドラインでは、下あごで3~7カ月、上あごで6~10カ月ほどかかります。さらに、骨を追加する手術(骨造成術)を併用した場合は、追加で3~6カ月ほど待機することもあります。インプラント体が骨としっかりと結合したら、1回法ならそのまま上部構造(クラウン)を被せますが、二回法だと歯肉(歯茎)を切ってアバットメント(芯棒)を立てる手術を行い、その後上部構造(クラウン)を被せます。
下あごで骨量が平均的な部位に、1本の2ピースインプラントを2回法で埋入した場合のイメージ
| 【インプラント埋入】 |

(骨との結合を待つ期間;3カ月、経過観察での来院3回程度) |
| 【2次手術(芯棒を立てる手術)】 |

(傷の治りを待つ期間;1カ月程度、経過観察での来院1~2回) |
| 【被せ物の型取り】 |

(技工所で被せ物を作る期間;2週間程度) |
| 【被せ物装着】(ここまでで約5カ月) |
 |
| 【定期健診へ】 |
待機期間は、骨の状態や傷の治り方によっても前後しますので、詳しくは担当医にご相談ください。
2023.05.12
『抜歯と同時にインプラントはできる?』
歯を抜いた後にインプラントを埋入する場合、通常、歯を抜いてできた骨の穴が新しい骨で埋まってからインプラント手術をします。骨が十分に治るまでには、少なくとも半年~1年以上の期間がかかりますので、その期間は入れ歯や、両隣の歯と繋いだ仮歯などで過ごしていただくことになり、患者さんのストレスとなってしまうことも珍しくありません。
そこで、近年では抜歯した穴を利用して、抜歯とインプラントと仮歯の処置を1度に同時に実施するケースも増えてきました。この方法を「抜歯即時埋入」と言います。
効率的な治療法なのですが、この方法を採用するためには、次の3つの条件を満たす必要があります。
【当院での抜歯即時埋入の適応条件】
・抜歯する歯が歯周病などで感染していない
・抜く歯の周りの骨が十分に残存している
・糖尿病などの全身疾患がなく、傷口の治癒が通常通り進む
歯周病の原因菌は、インプラント周囲炎も引き起こすとも言われています。歯周病による感染が大きく進んでいる状態では、骨にも歯周病菌が侵入しているという研究報告もあり、急いでインプラント埋入を行ってしまうと、インプラント埋入後もその細菌が炎症を引き起こす可能性があるため、当院ではこのようなケースでは、リスクを減らすためにも、骨が十分に治癒するのを待つ必要があると考えます(歯周病でも施術可能としている歯科医師もおります)。
そのため、具体的には、健康な人で、歯周病による感染がなく、歯を支える骨があまり溶けていない状態の虫歯や歯の破折で抜歯が必要な場合、永久歯が生まれつき欠如した部位の乳歯の抜歯後などが主な当院の適応となります。
実際の適応については、担当する歯科医師の判断によりますので、担当医とよく相談しましょう。
2023.04.12
『インプラント治療はどうして高額なのか?』
インプラント治療は、金属製のブリッジやプラスチック製の入れ歯と異なり、保険が適用されない自由診療*で、歯科医院ごとに自由な価格設定ができることになっています。おおよその相場としては、基本的な手術代と被せ物までを含めて、1本につき、最低30万円以上に設定されていることが多いでしょう。
*口腔がんの術後などのケースなどでは、保険適応もあります。
では、なぜこのような高額な設定になっているのでしょうか?その理由は、大きく分けて次の3つが挙げられます。
①インプラント専用材料が高額であること
インプラントは、各種メーカーがインプラント体に適した独自のシステム(ドリルや被せ物のための部品など)を採用しており、当然ですが代替品はなく、純正品しか使用できません。そのため、1つ1つが非常に高額で、さらに、多くの部品はディスポ製品で、毎回新品を用意する必要があります。
②手術の準備、実施にかかる費用
インプラント手術は、歯科医師1人のみで施術できるものではなく、1回の手術に多くの歯科衛生士などのスタッフが関わる必要があります。治療の準備や実施、手術後の器具のメンテナンスも含めて、多額のコストがかかることも否定できません。
③治療期間の長さ
インプラント治療は、1回の治療で終了するものではないため、開始してから完了まで期間がどうしても長くなること、 アフターケアなど長期的なメンテナンス・管理を要することも理由の1つです。
インプラントの治療費は、このような理由で、どうしても高額になってしまうのです。
短期的には、少なからぬ経済的負担をかけてしまうことは事実ですが、長期的にみると、食べ物をしっかり噛めて、食事を楽しめ、笑顔が増える、生活の質 (QOL)を高められる治療であると私は考えています。
2023.03.17
『超高齢社会とインプラント②』
近年では、日本人全体のお口の中に対する意識が少しずつ向上し、う蝕(むし歯)や歯周病対策に力を入れていることからも、義歯(入れ歯)治療は減少しています。
その一方、骨吸収が大きい、いわゆる「義歯の困難症例」は増加しているように思えます。このような症例に対して、インプラントは有効な手段になりえます。実際、インプラントと義歯では治療後の満足度に大きな差があることも報告されています。
しかし、歯がなくなった場所に順番にインプラント治療を行っていくだけではいけません。将来、オーバーデンチャーになる可能性があるといった、その術後管理も考えてインプラントを埋入する位置、本数、システムなどについての治療計画を立てなければならないのです。
今のことだけを考えるのではなく、将来的にどのような経過をたどるかを考えながら治療していかなければなりません。そのためには、それぞれの患者さんをよく見て、よくお話をして、インプラント治療の方針を立てなければなりません。
また、私は、義歯治療で満足した食生活が得られるのであれば、無理にインプラント治療をする必要はないと考えています。高齢の方に安易にインプラントを勧めてはいけない時代だと思います。義歯である程度満足できるのなら、それで過ごしていただくことも必要なのだと感じています。
2023.02.22
『超高齢社会とインプラント①』
総人口に対して、65歳以上の高齢者人口が占める割合を高齢化率といいます。この高齢化率が7%を超えると高齢化社会、14%を超えると高齢社会、21%を超えると超高齢社会とWHO(世界保健機構)により定義されています。日本は2010年に高齢化率23%を超え、超高齢社会に突入し、内閣府が公表している統計資料によると、2021年10月1日現在、日本の総人口1億2,550万人に対し、65歳以上の人口は、3,621万人となり、高齢化率は28.9%となっています。
また、社会の高齢化によって様々な基礎疾患を持つ高齢者が増えており、要支援・要介護が必要なケースも増加しています。今、歯科医療において、このことが非常に問題となっています。加齢による口腔機能の低下により、うまく食べられない・飲み込めない方や、口腔清掃が困難となり誤嚥性肺炎を起こしてしまう方が増えてきているのです。単に、う蝕、歯周病、義歯などの治療をするだけでは、口腔機能や口腔衛生状態を改善できなくなっています。口周りの筋肉のリハビリ、食べ物の形態・軟らかさの調整、口腔ケアやそれを行いやすい口腔状態の確立などが必要となってきました。
インプラントに対しても、寝たきりや認知症になった場合、メンテナンスが十分にできず、インプラント周囲炎になったり、噛みあう歯が抜けてしまうと、噛み合わせのストッパーがなくなってインプラントの歯が頬や歯ぐきを傷つけるようなリスクも指摘されています。このような場合、2ピースインプラントで上部構造を取り替えるシステムにより、インプラントオーバーデンチャーにすることで、メンテナンス、口腔ケアを容易にしつつ、頬や歯ぐきの粘膜を傷つける心配がほとんどなくなります。
このような背景から、当院では、2ピースインプラントを主に採用しています。
2023.02.01
『インプラントの「成功率99%」は真実か?』
最近、マウスピース矯正の広告のあり方について、ニュース等で報じられ、議論されていますが、これまでに、「私のインプラント治療の成功率は99%!」という広告を見たことがある人も多いのではないでしょうか?これを見た方は、きっと、「成功率がより高い=技術は確か」と思われるでしょう。
しかし、その歯科医が、自ら手がけたインプラント治療のすべてを追跡調査していれば、「真実だ」と断言できますが、実際はそう考えにくい実情があります。
なぜなら、「セカンドオピニオン」という言葉の台頭とともに、患者さんの多くは、ご自分が受けたインプラント治療が、「おかしい、変だ」と感じると、施術した医院以外の歯科医に相談する傾向が以前に増して増加しているためです。
もしかしたら、当院で行ったインプラント治療の中にも、他の歯科医が再治療を行ったものもあるかもしれないということです。転居される方もおられますし、私自身もすべての追跡調査は行えてはいません。
また、インプラント治療の中には、どの歯科医が実施しても成功する、例えば「1本だけの埋入で、骨が十分あり、歯周病もなく、両隣の歯がきれいな天然歯で、噛み合わせの状態、清掃状態が良好な方」のような、簡単な症例があります。このような治療だけを行い、難しい症例は行わなければ、成功率を高めることができます。
反対に、骨が足りなかったり、歯周病のリスクが高い患者さんや歯ぎしりが強い患者さんの治療にチャレンジすると、ときにはうまくいかないこともあり、成功率は下がってしまうことになります。
実は、「成功率」にはこのようなカラクリがあることを、インプラント治療を検討される際には、ぜひ知っておいて頂きたいと思い、コラムにしました。
2023.01.13
『インプラント治療の失敗とは?<後編>』
前回、「インプラントが抜けてしまったら、場合によってはやり直せますが、骨の治り具合によっては、再度インプラントができないこともある」とお話ししました。【前回の記事はこちらから】
確かに、絶対に再生しない歯と異なり、骨には自己再生能力が備わっています。骨折してもやがて治癒したり、歯を抜いてできた骨の穴がいつの間にか埋まるのも、そのためです。
インプラントが抜け落ちてできた骨の空洞もやがては自然に埋まっていきます。問題はその埋まり方です。穴が全体的にきれいに埋まるわけではなく、すでに骨が吸収されている表層はあまり再生しません。埋まるのは穴の最も深い部分からです。
それでも運良く、十分な骨の量が再生されれば、もう1度インプラント治療を行えるのですが、再生量が不十分だと、骨移植や骨誘導といった追加の手術を併用しなければなりません。また、進行しすぎて手遅れの場合もあり、結局インプラントを諦めなければならないケースも考えられます。
インプラント治療後のトラブルのほとんどはインプラント周囲炎とインプラントへ過大な力がかかることによります。言い換えれば、治療後、感染予防と噛む力のコントロール、噛み合わせがきちんとできれば、インプラントを長持ちさせることができるということになります。
2022.12.21
『インプラント治療の失敗とは?<前編>』
インプラント治療の成功率は高まっていますが、100%ではありません。代表的な失敗は、インプラントが骨とうまく結合しないことです。これまでご説明したように、インプラントは顎の骨としっかり結合することで機能するものです。
手術で埋め込んだものの、うまく結合してくれない。あるいは、1度は結合したけれど、後で脱落してしまうということがあるのです。
こうなる原因として最もよくあるのが、歯周病と同じように細菌感染が進行した場合です。「歯周病がある人は、このリスクが高まる」ということを知っておいて頂きたいのです。これに、喫煙や糖尿病が加わると、さらにリスクが高くなります。他には、過度な噛み合わせの力が、特に骨と完全に結合していない状態でかかってしまうと、骨との結合が壊れてしまうことがあります。
大雑把に見て、インプラント治療の生存率は、 95%程度とされています。しかし、これはインプラントの生存率(抜けていない確率)で、成功率(正常に機能している確率)はさらに低くなります。つまり、少なくとも25本に1本以上は、軽い炎症も含めて、何らかの問題が発生しているということです。
でも、「歯は一度削ったら2度と再生しないが、骨は再生するものだから、インプラントはやり直しができる!」、「抜けても、やり直せるから安心してください!」ということを聞いたことはありませんか?これは本当でしょうか?
答えは、「場合によってはやり直せますが、骨の治り具合によっては、再度インプラントができないこともある」ということになります。その理由は<後編>へ。
2022.11.02
『ソフトティッシュマネジメント②』
前回に引き続き、インプラント治療に大切な、付着歯肉(動かない硬い歯肉)を増やす治療のご紹介です。
付着歯肉(動かない硬い歯肉)が少ない場合には、インプラント周囲の歯肉(歯ぐき)がよく動き、痛みが出やすく、清掃しにくいため、プラークが溜まりやすい傾向が強くなります。インプラントの生存率を伸ばすためには、ソフトティッシュマネジメントを行い、インプラント周囲に付着歯肉(動かない硬い歯肉)が十分にあることが重要となります。
④有茎結合組織移植(ロール法)
アバットメントを装着する2次手術の時に行う方法です。歯肉(歯茎)を切って、歯肉弁をつくり、表面の一層を除去して、周囲組織にくっつきやすい層(結合組織)を露出させ、その結合組織を、内側に折り込むようにして、歯の根っこ側に移動し、糸で縫って固定する方法です。審美性の高いインプラント周囲軟組織を獲得するために用いられます。
⑤GSTA(Guided Soft Tissue Augmentation)
インプラント埋入時や2次手術時に行います。人工の膜(メンブレン)を利用して、歯肉(歯茎)をつくる方法です。歯肉の高さを確保できます。非吸収性のメンブレンを使用した場合は、除去する処置も追加で必要となります。
⑥テンポラリークラウン(仮歯)を使用する方法
テンポラリークラウンの形態を変化させることで、歯肉(歯茎)の形を審美的になじませる方法です。
2022.10.12
『ソフトティッシュマネジメント①』
天然歯やインプラント周囲の組織の改善を図る処置のことを「ティッシュマネジメント」と言います。
骨移植やGBR、上顎洞底挙上術などの骨造成法を「ハードティッシュマネジメント」と呼ぶのに対し、移植などで軟組織(歯ぐきなどの粘膜部分)の形成を行うことを「ソフトティッシュマネジメント」といいます。ソフトティッシュマネジメントには、歯肉弁歯根側移動術、遊離歯肉移植術、結合組織移植術、歯肉弁側方移動術、歯肉弁歯冠側移動術、テンポラリークラウン(仮歯)を使用する方法などがあります。
これは、前歯部の審美性を求める場合のみならず、付着歯肉(骨の上にのった動かない硬い歯肉)が少ない場合に必要となります。特に、付着歯肉(動かない硬い歯肉)が少ない場合にはインプラント周囲の軟組織がよく動き、痛みを感じやすく、十分に清掃しにくいため、プラークが溜まりやすい傾向が強くなります。インプラントの生存率を伸ばすためには、ソフトティッシュマネジメントを行い、付着歯肉(動かない硬い歯肉)を十分に得ることが重要となります。 代表的な方法を2回に分けてお伝えします。
①歯肉弁根尖側移動術(APF:Apically Positioned Flap)
歯肉(歯茎)を切開して、硬い歯ぐきを伸ばす方法です。
術前や1次手術時、2次手術時に行われ、遊離歯肉移植術や結合組織移植術と併用されることが多いです。こちらを2次手術時に単独で行う場合には、術後の腫れも少なく済むことがメリットです。
②遊離歯肉移植術(FGG:Free Gingival Graft)
上顎の裏側より歯肉(歯茎)を採取し、インプラント部分の硬い歯肉(歯茎)が足りない部分に張り付けて移植する方法です。基本的には、確実に硬い歯肉を足せますが、状態によっては十分に付かないこともあり、歯肉(歯茎)を採取した部分の治りに時間がかかってしまうことが難点です。
③結合組織移植術(CTG:Connective Tissue Graft)
上顎の裏側から歯肉(歯茎)の下層の組織を採取し、インプラント部分の硬い歯肉(歯茎)が足りない部分に移植する方法です。組織を取った上顎の傷の治りが早いことがメリットですが、FGG(遊離歯肉移植術)より、採取が困難で、採取量も限られることが難点です。
2022.09.21
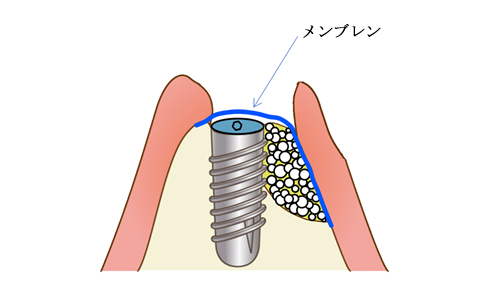
『インプラントで使用する「メンブレン(人工の膜)」について』
これまで何度かお話してきたように、インプラント治療の成功には、埋入部分の骨の高さと幅が十分にあることが大切です。今回は、骨が少ない場合に行う、骨を追加する治療の1つ GBR(Guided Bone Regeneration:骨誘導再生法)で使用するメンブレン(人工の膜)についてお話します。
メンブレンは、人工骨を入れるペースを確保し、人工骨をつくりたい形・位置に固定して、さらに、細菌の侵入を防ぐバリアのフタとして使用するものです。大きく分けて、体の中で溶ける「吸収性」と、除去が必要な「非吸収性」に分けられます。
【吸収性メンブレン】商品名:オシックス・GCエラシールドなど
長所:体の中で溶けるため、除去する必要がない。
短所:人工骨を入れる隙間の確保や、人工骨の固定が不十分になることがある。
【非吸収性メンブレン】商品名:シトプラストなど
長所:確実に人工骨を入れるスペースを確保できる。
短所:除去する処置が必要となる(表面麻酔だけでお痛みなく除去できることがほとんどです)。
「フタを除去して、バイ菌が傷口に入らない?」と疑問に思われるかもしれませんが、メンブレンの下側に、幼弱な新しい歯ぐきができますので、それがフタの代わりになるので問題ないと考えられています。
2022.08.31
『インプラントで使用する再生医療 CGF・AFGについて』
インプラントが骨と結合しやすくしたり、骨の再生を早めたり、治療後の歯ぐきの治りを早めるために、再生医療を用いることがあります。今回は、当院でも採用している再生医療「CGF」、「AFG」をテーマにお話しします。
CGF(Concentrated Growth Factors)とAFG(Autologous Fibrinogen Glue)は、採血したご自身の血液をメディフュージという専用の機械で、それぞれガラス管とプラスチック管で遠心分離することで作製できます。少し難しい話になりますが、この方法は体に備わる止血のシステムの中で、フィブリノーゲンがフィブリンという繊維状のタンパク質になり、血小板が作った血栓を補強して止血し、傷の治りを進めるという原理を応用した治療法です。
ガラス管からできるCGFは成長因子や血小板を多く含んだフィブリンゲルと呼ばれるゼリー状の素材で、傷口に入れると骨の再生が期待でき、潰すことで感染を防ぎつつ、骨の再生を促すバリアの膜としても使用できます。(さらにしっかりと蓋をするために、人工の膜を上から貼ることもあります。)
プラスチック管からできるAFGはフィブリンになる前段階のフィブリノーゲンを含んだ自然な状態に近い「血漿」と呼ばれる液体の素材です。AFGは人工骨と混ぜることで適度な粘度が生じ、粒状の人工骨が扱いやすくなる上、骨の再生を強化することができます。
さらに、手術の最後にCGFを傷口に押し当てることで、歯ぐきの傷の治りも早めてくれます。
採血が必要になりますが、ご自身の血液から抽出する成分のため、拒否反応の心配がなく、さまざまな効果が期待されることがメリットとなります。
2022.08.10
『骨補填材の種類』
前回までのコラムで、3回にわたって骨が少ない方への治療「骨造成術」についてお話してきましたが、骨をつくるために入れる人工の骨などの材料を「骨補填材」と呼びます。今回は骨補填材の種類についてお話します。
【人工骨】
人工骨は、骨の構成成分などを人工的に加工した粉末状のもので、骨を追加したい部位に敷き詰めると、時間とともに骨に置き換わって自分の骨となります。人工骨は、主に下記の3種類が使われることが多いです。
◆HA(Hydroxy Apatite:ハイドロキシアパタイト)
体になじみやすく周囲の組織に容易に結合しますが、吸収されにくい(体の中で溶けにくい)ため、骨をつくる足場を確保しやすいです。一方で、骨に置き換わりにくく、強度が低いとされています。
◆β-TCP(TriCalcium Phosphate:β型リン酸三カルシウム)
体になじみやすく周囲の組織に容易に結合し、比較的早く骨に置き換わります。体内に吸収される(体の中で溶けやすい)ため、骨をつくる足場を長期間は確保しにくいとされています。
◆炭酸アパタイト
体になじみやすく周囲の組織に容易に結合し、骨への置き換わりが早いです。厚生労働省が初めてインプラント治療への使用を認可した炭酸アパタイトを主成分とする骨補填材(GCサイトランスグラニュール)は、その特性から骨をつくる足場の機能を維持しつつ、効率的に骨に置き換わるため、当院でも多く利用しています。
【自家骨・他家骨・異種骨】
骨を追加するときに、自分や他者、ヒト以外の動物の骨を使用するものです。
◆自家骨(自分の骨)
自分の骨を使うため、拒否反応の心配がなく、骨をつくる能力、安全性が高いです。一方で骨を採取するために別の部位の手術が必要な場合があります。
◆他家骨(人由来の骨:DFDBA、FDBA)
骨をつくる能力高い上に、骨を採取する手術が必要ないですが、国内での使用は未認可で、吸収が速い(必要な量の維持が困難)ことが特徴です。
◆異種骨(牛の骨:Bio-ossなど)
比較的吸収が遅く、骨をつくる能力も十分ですが、感染の心配や心理的な面から使用しにくいです。
2022.07.20
『骨が少ない場合の治療(骨造成術)③』
前回、前々回に引き続き、骨が少ない場合のインプラント治療についてのお話の最終回です。骨が少ない場合にはインプラントをしっかり支えるために「骨造成術」(詳しくはこちらをご覧ください)と呼ばれる処置が必要になります。今回はそのなかで、「GBR」、「仮骨延長術」についてお話します。
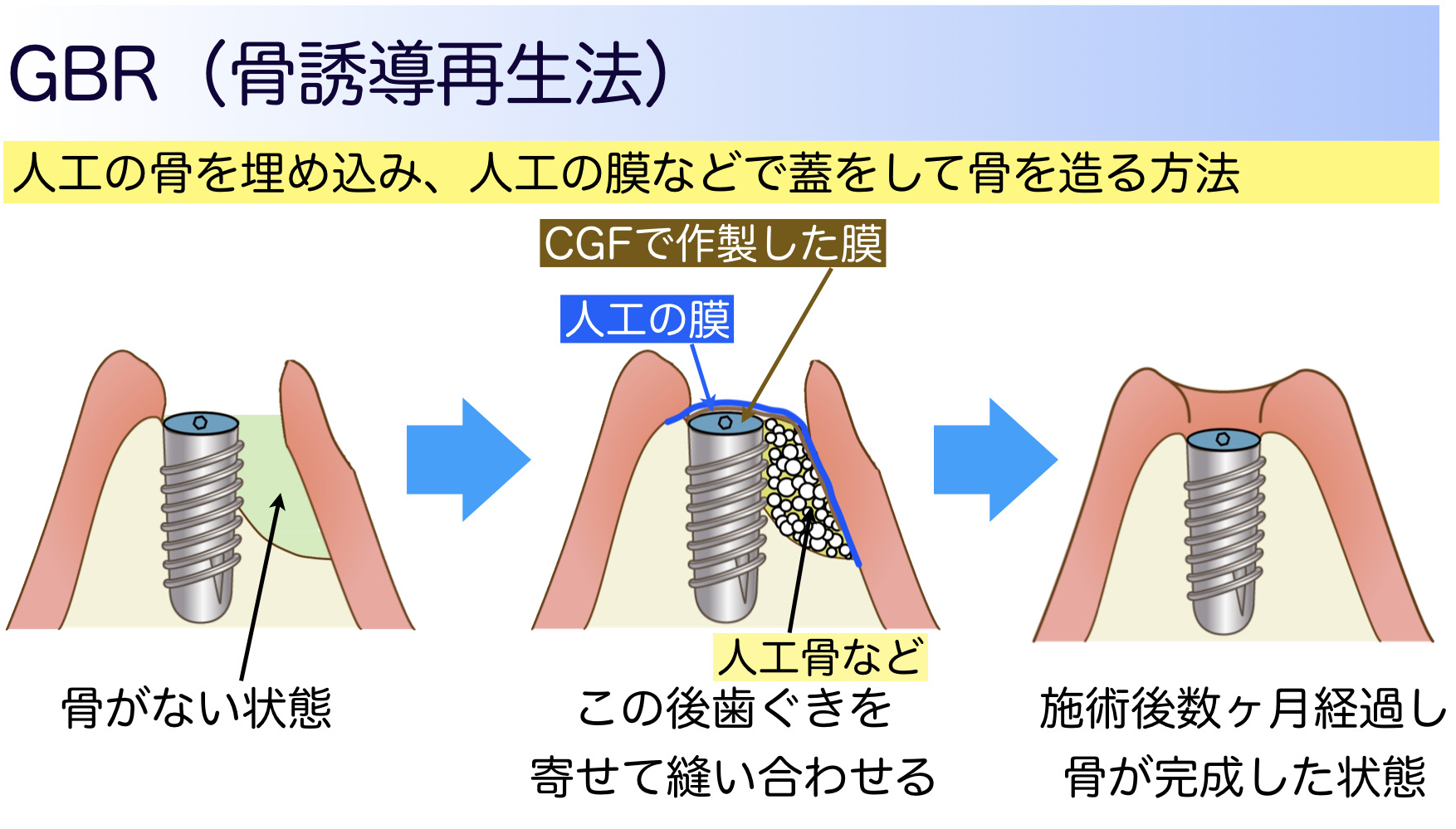
■GBR(Guided Bone Regeneration:骨誘導再生法)
顎の骨が薄い、または、まったくない部分に人工の骨などを埋め込み、ご自身の血液から採取したCGFという成長因子や血小板を多く含んだゼリー状の素材や人工の膜あるいはその両者で被覆します(CGFについては、後のコラムで詳しくお話します)。
これは、傷の治りを早めつつ、感染を防止して、骨をつくる細胞以外の侵入を防ぐためです(歯ぐきの細胞などは骨をつくるのを阻害します)。人工の膜には後から手術で除去するものと、生体内に吸収されるものの2種類があります。

■仮骨延長術(ディストラクション)
ディストラクターという器具を使うだけで、一切の移植材を利用せず、骨と歯肉を造成するのが「仮骨延長術(ディストラクション)」という術式です。顎の骨にコの字型の切り込みを入れ、故意に骨折させて、動くようにしてから、ディストラクターというネジ式の器具を取りつけます。これを回転させると、骨片が少しずつ顎骨から離れます。この状態で、硬組織の治癒を待つのです。これを繰り返して、少しずつ動かし、新生骨を増やしていきます。
その結果、骨ができ、歯肉も増えます。その後で、インプラント手術を行います。欠点は、術式が大掛かりで期間も長くなるということです。施術可能な施設も大学病院の一部に限られます。そのため、一般的なインプラント治療にはあまり用いられることはありません。
2022.06.29
『骨が少ない場合の治療(骨造成術)②』
前回に引き続き、骨が少ない場合のインプラント治療についてのお話です。骨が少ない場合にはインプラントをしっかり支えるために「骨造成術」(詳しくはこちらをご覧ください)と呼ばれる処置が必要になります。今回はそのなかで、「OAMインプラント・スプリットクレスト」、「ソケットリフト(クレスタルアプローチ)」、「サイナスリフト(ラテラルアプローチ)」についてお話しします。
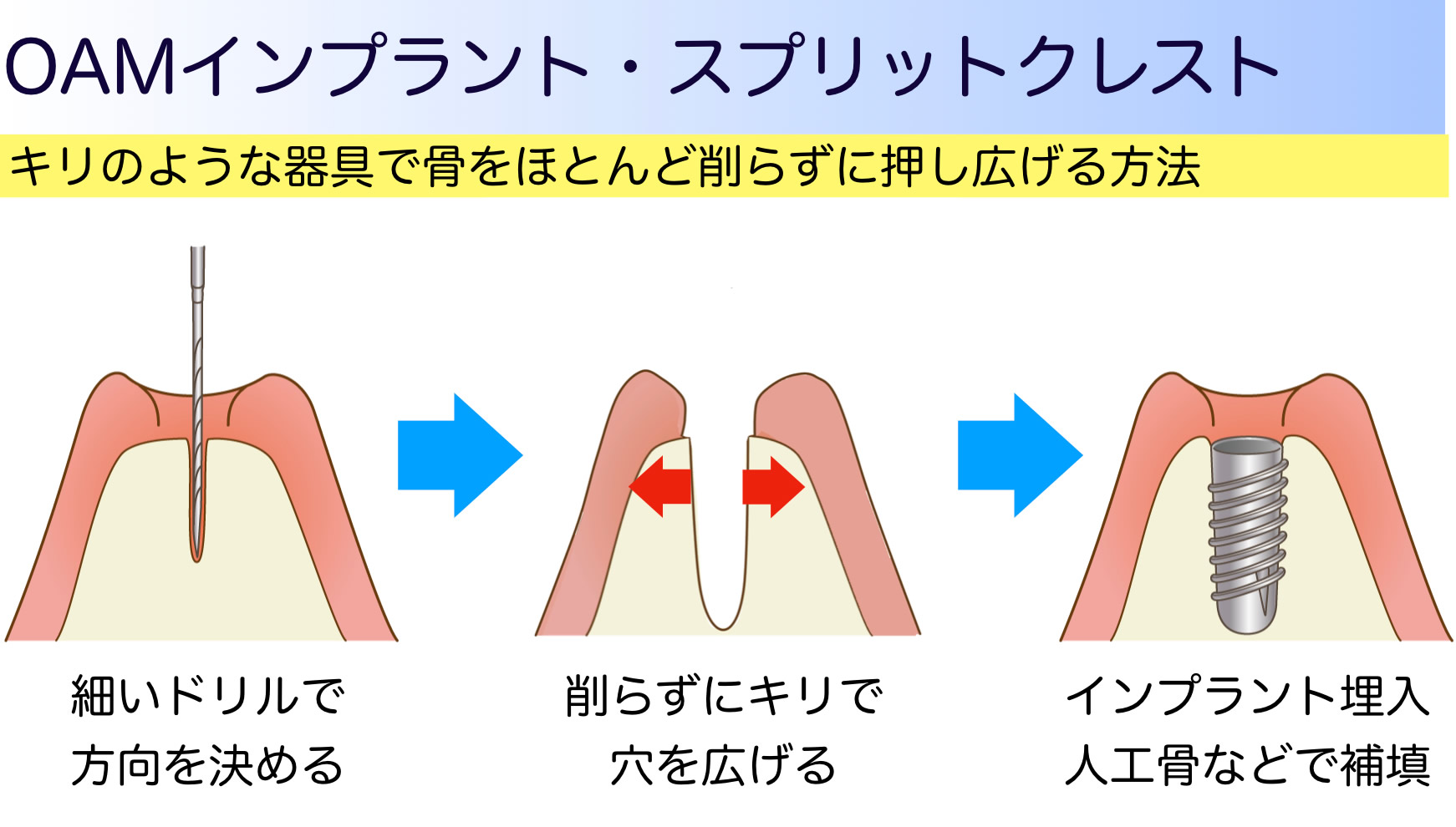
■OAMインプラント(Oguchi Augmentation Method implant:大口式インプラント)、 スプリットクレスト
骨幅が少なく、やせ細った骨の場合に、細い錐(キリ)や小さい鉈、楔(くさび)のような器具を使用し、骨の幅を押し広げ空間を獲得する方法です。獲得した空間にインプラント埋入と骨の補填を行います。これにより腫れ、痛みの少ない治療となり、大がかりな手術を避けることができます。

続いて、上あごで骨の厚みが少ない場合の治療法です。教科書的には、インプラントは8~10 ㎜程度の長さが必要とされていますが、上顎洞という、鼻腔の隣で頬骨の下にある空洞(蓄膿などになる空洞です)から歯槽骨の頂点までの距離が8㎜以下のケースが少なくありません。このときに行うのが、上顎洞の粘膜を持ち上げて、骨を作る治療「上顎洞底挙上」で、次の2つがあります。
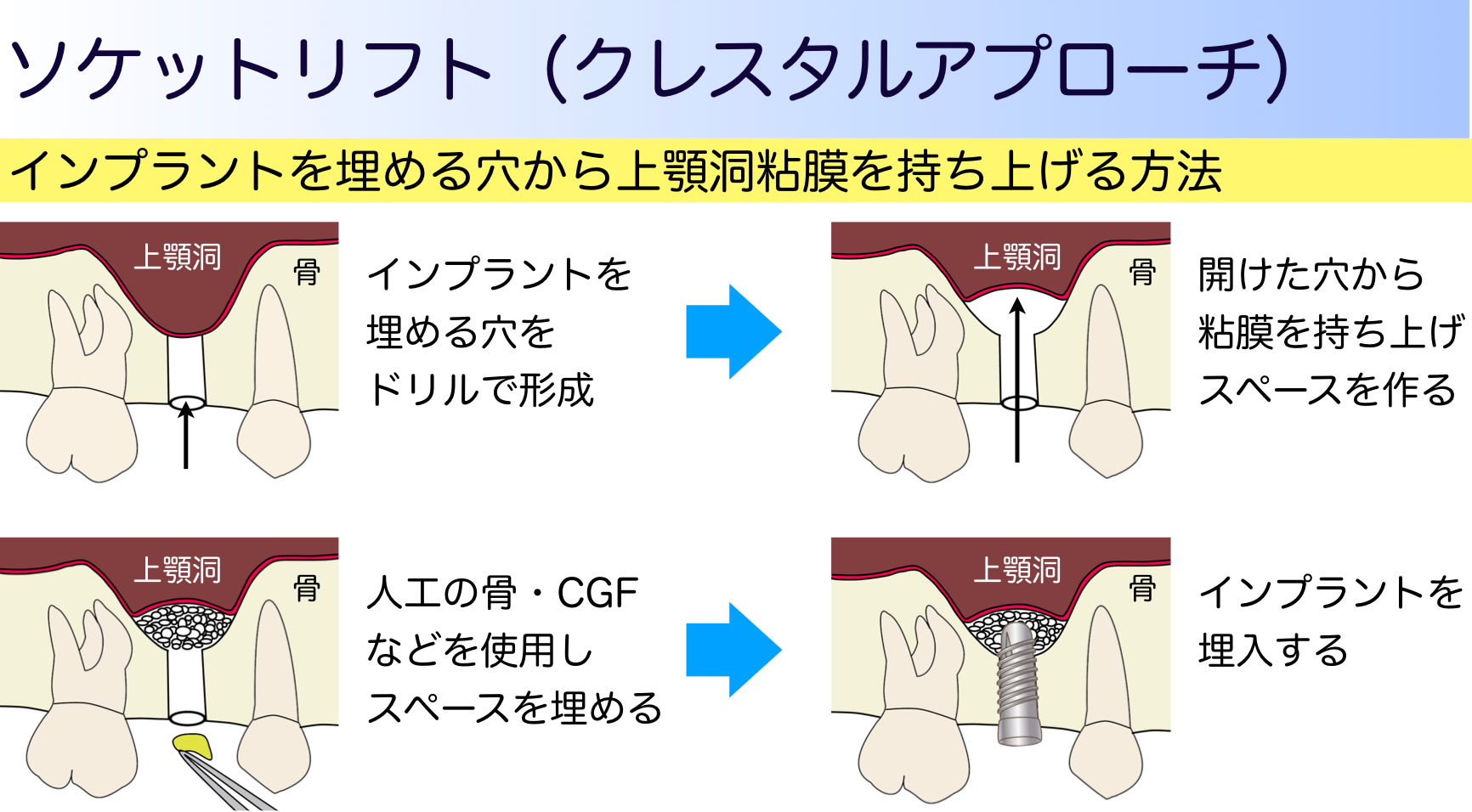
■ソケットリフト(クレスタルアプローチ)
ソケットリフトは、インプラントを埋める穴から、上顎洞底粘膜を器具で押し上げ、できたスペースを人工骨などで埋めて、骨をつくる方法です。多量の骨を足すことは困難ですが(最低でも元々の骨の厚みが5㎜は必要です)、術後の腫れは比較的少なく、インプラント埋入と同時に行うことができます。

■サイナスリフト(ラテラルアプローチ)
サイナスリフトは、ソケットリフト以上に骨の追加が必要な難症例、具体的には上顎洞までの骨の厚みが5㎜以下の場合に採られる方法です。歯ぐきをめくって、上顎洞の外側の骨に穴をあけ、上顎洞粘膜を剥がしながら押し上げ、できたスペースに人工骨などを入れて骨をつくる方法です。ソケットリフトよりも大がかりな手術になり、場合によっては大学病院などでの治療が必要なこともあります。一般的には、骨ができるのを待ってからインプラント埋入しますが、状態が良ければ同時の埋入も可能です。確実に骨を足すことができる方法ですが、術後に腫れやすいという欠点があります。
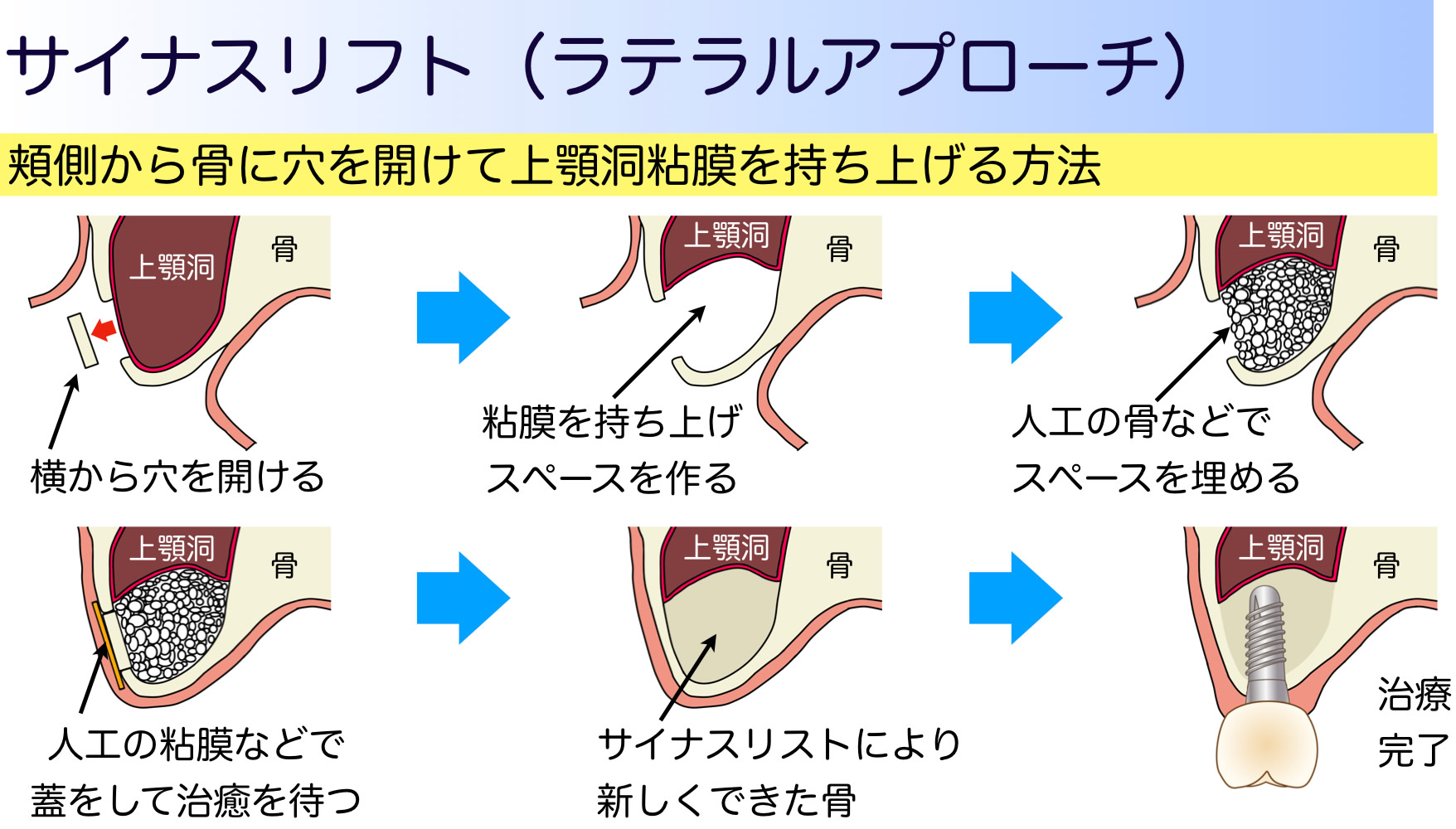

サイナスリフトは患者さんの負担が大きく、施術の難易度も高いことから、最近では、サイナスリフトが必要な部位に、「ショートインプラント」と呼ばれる太くて短いインプラントをソケットリフトと併用することの有用性が確立されつつあります。しかし、歯冠と歯根のバランスが取れていないことから、長期的に噛み合わせに耐えられるのかとの疑問を投げかけている歯科医師もおり、研究の進捗が待たれます。
2022.06.08
『骨が少ない場合の治療(骨造成術)①』
インプラント治療では、顎にインプラントを支えられるだけの十分な骨の厚みが必要で、骨が少ない場合で、仮に埋め込むことができたとしても、骨量が不十分で支える力が弱いと噛み合わせの力に耐えられず、違和感が出現したり、インプラントの寿命が短くなる恐れがあります。そこで、骨が少ない方には十分な骨の量を確保するために、「骨造成術」と呼ばれる以下のような手術が必要となります。
【主な骨造成術】
■小規模骨補填
■骨移植・ベニアグラフト
■OAMインプラント(Oguchi Augmentation Method implant:大口式インプラント)、スプリットクレスト
■ソケットリフト(クレスタルアプローチ);上顎のみ
■サイナスリフト(ラテラルアプローチ);上顎のみ
■GBR(Guided Bone Regeneration:骨誘導再生法)
■仮骨延長術(ディストラクション)
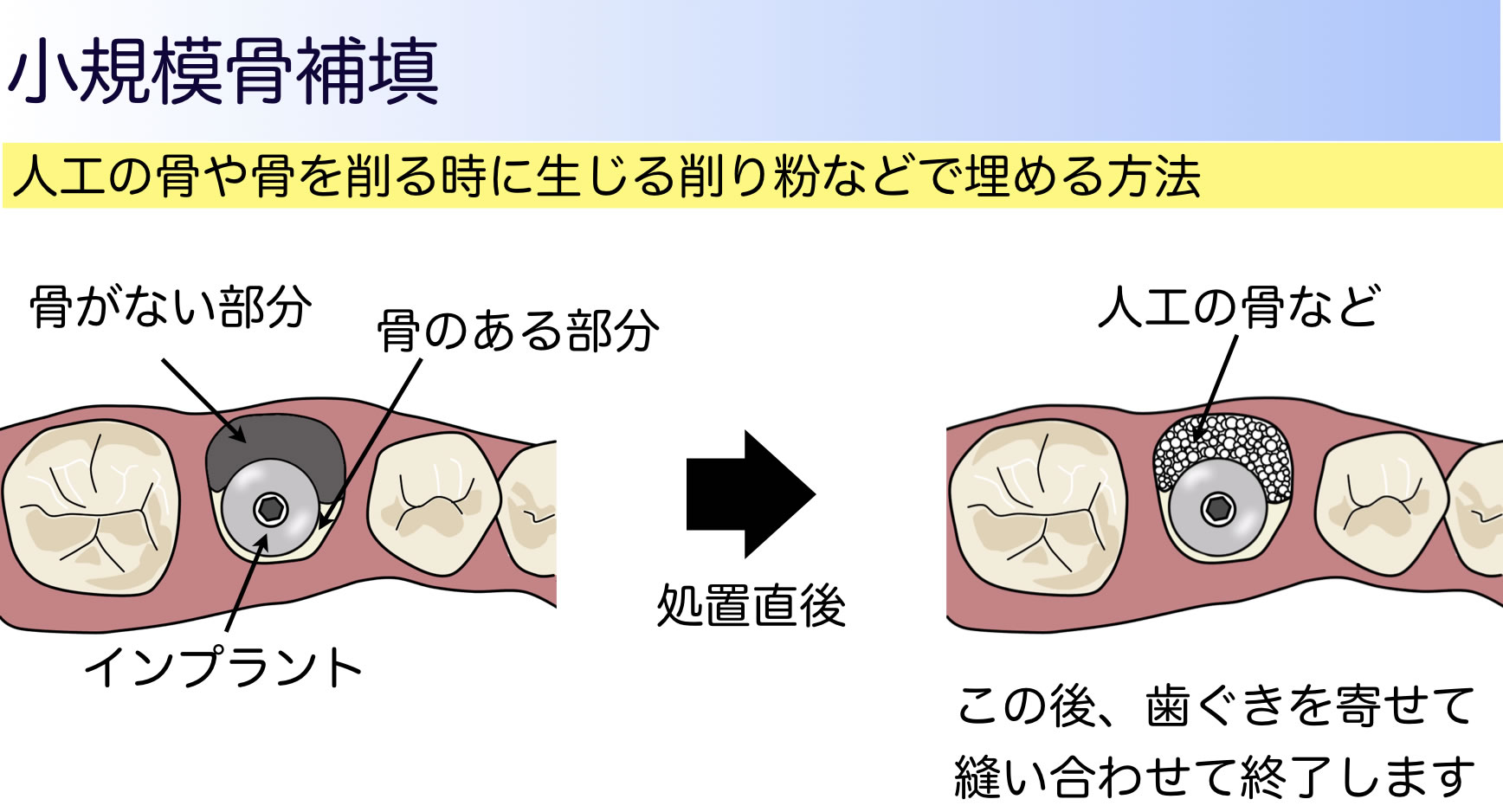
ここで注意する点は、小規模骨補填やソケットリフトなど小さな手術は術後の腫れなどが少ないことが利点ですが、骨を造るという意味合いでは効果が小さくなります。一方、サイナスリフトなどの大きな手術は大きな効果が認められますが、術後の腫れや出血が多いという欠点があります。少し長くなるので、それぞれの方法を3回に分けてお話しますが、今回は、「小規模骨補填」、「骨移植・ベニアグラフト」についてお話します。
■小規模骨補填
骨移植の中で最も多いのが骨の幅をつくることです。インプラントは平らな骨の面に垂直に入れたいのですが、実際には進行した歯周病の影響などで、骨の幅が足りないことが少なくありません。このような場合、頬側に骨をつくることが一般的です。方法として最も簡単なのが、インプラントを埋める穴を削るときに得られた骨の削りくずを集め、インプラントの周りの骨が足りないところに盛る方法です。人工骨などを混ぜて使用することもあります。これを「小規模骨補填」といいます。

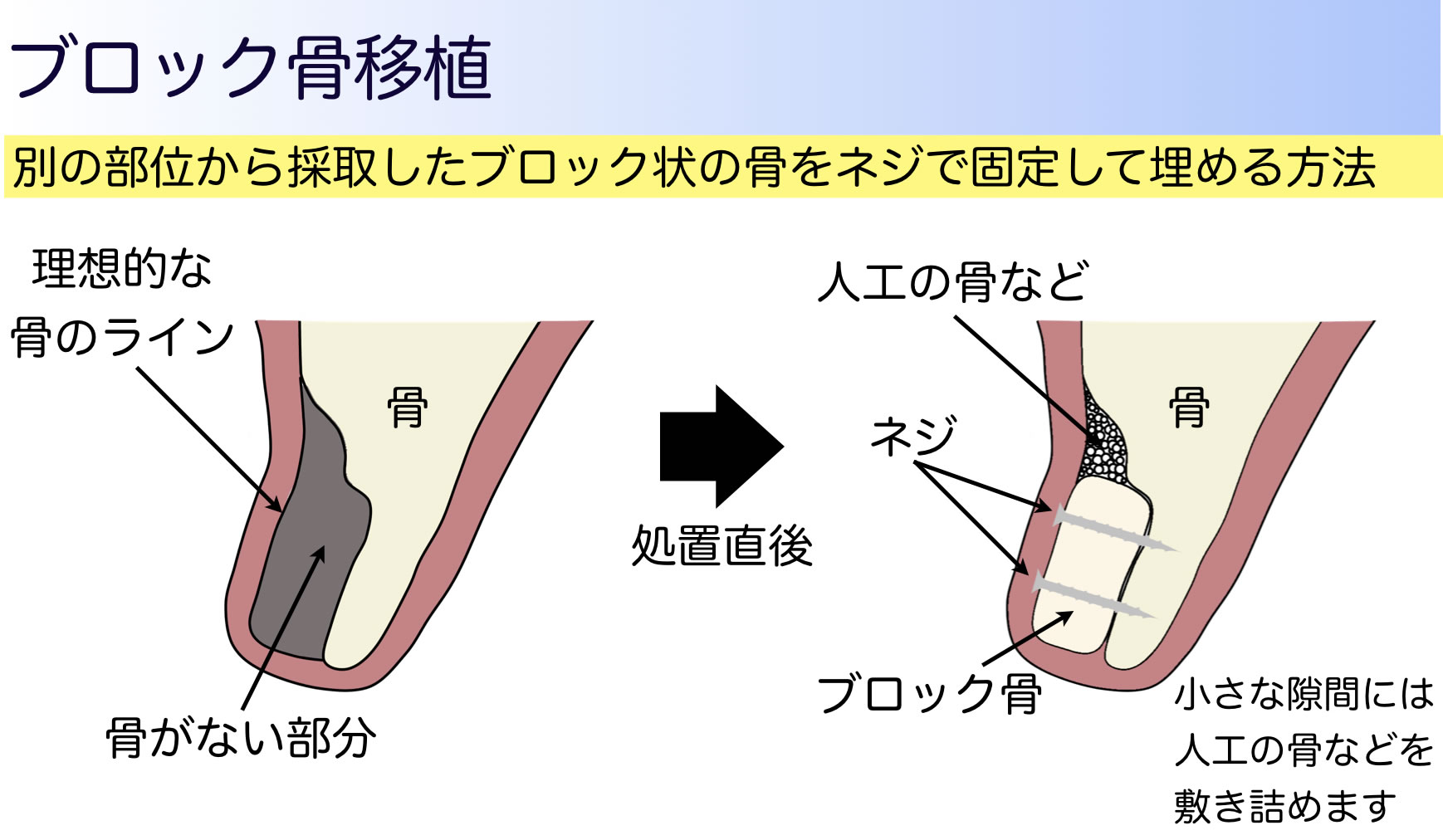
■骨移植・ベニアグラフト
骨の削りくずだけで足りない場合、親知らずの周囲や下あごの前の部分から骨をブロック状に取り出して、必要な部位に骨をネジ止めする骨移植の方法があります。この方法はインプラントを入れるところに加えてもう1カ所、骨を採取する手術を行う必要があります。
さらに規模が大きくなると、足の骨を使うことになりますが、これは大学病院などで入院下での対応になります。

2022.05.18
『骨の吸収が起きにくいプラットホームスイッチング』
インプラントは、より良いシステムを目指してさまざまな創意工夫がなされています。そのうちの一つ、プラットホームスイッチングをご紹介します。
インプラントの土台のアバットメントと歯根のフィクスチャーの接合部分を「プラットホーム」といいますが、アバットメント(土台)がフィクスチャー(歯根)より一回り小さい「プラットホームスイッチング」というシステムがあります。
アバットメントとフィクスチャーの2つのパーツは繋がっているのですが、マイクロギャップ(接合部分の小さな動き)により、アバットメント由来の炎症が生じ、徐々に骨が溶けてインプラント周囲の骨の吸収が起きてしまいます。このマイクロギャップを骨から離すことができるため骨が吸収しにくいということから注目されている方法です。
また、アバットメントが細いため歯肉が厚くなり、血流量も増すとされています。インプラント周囲炎のリスクを少しでも低減できるように、当院でもこのシステムを採用しています。
2022.04.27
『All-on-4の治療の流れとAll-on-6』
①検査と準備
レントゲン写真やCTを撮り、全体的な治療計画を立てます。口の中の型を取り、模型を作製して、噛み合わせや歯の位置関係を確認します。(手術後に装着する仮歯をあらかじめ製作することもあります。)
②インプラントの埋め込み
インプラントを埋め込みます。(最近では、歯茎を切らずに、穴を空ける方法を取ることも多いです。)必要な場合は抜歯を行ないます。
③待機
インプラントを埋め込んだ後、しばらく待機します。
④仮歯の装着
仮歯の装着については口や骨の状態によって判断します。通常通り待機した後装着する場合もあれば、インプラントを埋め込んだ後、数時間休憩した後に仮歯を装着することもあります。
⑤上部構造(最終的な入れ歯)の取り付け
仮歯の形を参考にして、強度が高く、美しい仕上がりの最終的な上部構造と交換します。
最近では、All-on-4よりも日本人の骨に近づけたAll-on-6(オールオンシックス)という治療法も行われています。前にお話したように(『All-on-4(オールオンフォー)の問題点』)、日本人は欧米人に比べて骨が薄く、弱い傾向があります。All-on-6(オールオンシックス)は日本人に合わせて、より安全性を求めた治療法です。基本的な考え方はAll-on-4と同じですが、6本のインプラントですべての歯を支えます。ただし、All-on-4よりもネジ穴が増え、上部構造を合わせることがさらに困難となるため、通常よりも型取り、入れ歯の作製の技量が求められることとなります。
2022.04.06
『All-on-4と抜歯』
すべての歯を失った場合の治療法には、①総義歯(総入れ歯)、②オーバーデンチャー(『義歯の欠点を補えるオーバーデンチャーをご存知ですか?①』、『義歯の欠点を補えるオーバーデンチャーをご存知ですか?②』)、③All-on-4、またはAll-on-6の3つがあります。
しかし、すべての歯を失う一歩手前の天然歯(自分の歯)が数本だけ残っている場合、これをどうするか、という問題があります。「せっかく残っているのだから、抜きたくない!」という意識の強い患者さんも少なくありません。ただ、わずかに残った天然歯にはかなりの負担がかかっていて、かなり状態が悪くなっていることも少なくありません。入れ歯の場合には、噛み合わせ、着脱のときに負担がかかり、状態の悪い歯では、すぐに抜けてしまうこともあります。また、意外かもしれませんが、天然歯が数本あるときよりも、吸盤機能がある総入れ歯の方がかえって安定するという方も珍しくありません。周囲のインプラント治療を進める場合では、状態の悪い天然歯を残しても、間もなくダメになってしまったときには、またそこに追加でインプラントを埋め込むことになってしまいます。
治療方針を決める際には、このような将来のことを踏まえて選択する必要があります。もし、天然歯を残すにしても将来問題が起きた際に対応できるようにインプラントを埋入し、抜歯後にインプラントをバランス良く配置できるような埋入位置、治療計画を立てなければいけません。このようなケースにはコンセンサスはなく歯科医によって治療方針が大きく異なります。
残った天然歯を抜歯してAll-on-4にする際は、担当医とよく相談して決断していただきたいと思います。納得いかない場合はセカンドオピニオン(他の歯科医の意見)を受けることも1つの選択だと思います。
2022.03.16
『All-on-4(オールオンフォー)の問題点』
前回のコラムでAll-on-4の利点について述べましたが、良いことばかりではありません。
まず、All-on-4は欧米由来の治療法で、この方法が「日本人の骨の状態にあっているか」ということが挙げられます。日本人は元来、欧米人と比べて骨が薄い上に、歯周病でもできる限り天然歯(自分の歯)を長く残す傾向があり、骨の吸収(痩せ)が大きいとされています。骨がしっかりしていれば問題ありませんが、薄く、吸収が大きい骨の場合には、4本の支えでは、次第に噛み合わせの力に耐えきれず、インプラントが抜け落ちてしまうことがあります。対応として、6本のインプラントで支えるAll-on-6を選択する場合があります。(All-on-6については、後のコラムでお話します)
次に、インプラントには歯根膜がないことから、「遊び」がなく、骨の量が少なく、インプラントの埋入方向が限られる場合など、難症例の場合には、上部構造の装着時、4つのネジ穴全てをきっちり固定するのが難しい場合もあります。1つでもネジに緩みがあると、かたつきが生じ、インプラントに悪影響を与えてしまいます。しっかり固定するには、型取りや入れ歯の製作に熟練を要することになります。
最後に、メンテナンスについてです。All-on-4(All-on-6も含む)の歯は、歯茎と歯が一体になった構造のため、どうしても歯茎との間に隙間ができ、そこに食べかすが詰まりやすく、不快感が生じることがあります。さらに、インプラント周囲の掃除が難しく、歯周病菌が増えると、インプラント周囲炎となり、進行すると抜け落ちてしまうこともありますので、毎日の歯間ブラシの使用が必須となります。
2022.02.24
『All-on-4(オールオンフォー)というインプラント治療』
インプラント治療の選択肢の1つに、All-on-4(オールオンフォー)という治療法があります。
すべての歯を失った方にインプラント治療を行う場合は、骨の移植をしたり、6~10本のインプラントを埋め込んだりするのが一般的で、少し手術時間が長くなり、術後の腫れなど体への負担が大きくなるといった問題点があります。
しかし、2000年代に、ポルトガルの歯科医師が4本のインプラントですべての歯を支えられることを報告しました。これがAll-on-4です。骨のある部分へ斜めに埋め込み、力を広く均等に配分することにより、最少4本のインプラントで、すべての上部構造(歯茎と歯が一体となったもの)を支えるものです。総義歯(総入れ歯)をお使いの方や、残っている歯を残すことができない方に適した治療法です。従来の方法と比較して、体への負担が軽減されるだけでなく、費用面の負担も軽いという利点もあります。
傾斜埋入(インプラントを骨のある部位に斜めに埋め込むこと)で、骨を追加する手術(骨造成)などの手術をせずにすみ、身体的・時間的・経済的に優れていると考えられます。
多くのメリットがあるAll-on-4ですが、デメリットも存在します。次回のコラムではAll-on-4のデメリットについてお話します。
2022.02.02
『歯周病のコントロールは認知症の発症予防に!?』
先日の日本アンチエイジング歯科学会のセミナーで最近の認知症に関する研究の紹介がありました。現在、認知症は約2人に1人が発症する時代となっており、その病態や予防、治療について様々な研究がなされています。しかし、現在のところ明確な発症予防法が確立されておらず、厚生労働省における認知症予防の位置づけは、「認知症にならないようにする」ことではなく、発症を遅らせたり、発症してからの進行を緩徐にすることに重点が置かれています。
認知症の中で最も多いアルツハイマー型認知症ですが、その患者さんの病理解剖の結果、歯周病菌(P.g菌)が分泌するたんぱく分解酵素「ジンジパイン」が脳の記憶を司る海馬という部分から見つかりました。
この「ジンジパイン」はマウスを用いた実験で、海馬の神経変性を生じることがわかっています。さらに、歯周病菌(P.g菌)に感染したマウスの脳内で、その産生、蓄積が認知症の発症に関与するとして有力な「アミロイドβタンパク質」の増加が認められ、「ジンジパイン阻害薬」はこれを抑制することがわかっています。
欧米では、「ジンジパイン阻害薬」の治験が進められており、その結果が期待されます。現状の研究の段階では、歯周病の重症度との明確な相関まではわかっていませんが、お口のケア、歯周病予防が認知症予防に繋がることになれば、超高齢社会を迎えた日本で健康長寿に向けた明るい材料になるのではないかと期待しています。
2022.01.22
『ミニインプラントについて』
前回2回に渡ってオーバーデンチャーについてお話してきましたが、インプラントオーバーデンチャーでより低侵襲治療に向けて開発されたのがミニインプラントです。
麻酔をし、直径1.8㎜のチタン製の小さなねじのようなインプラントを歯肉(歯茎)の上から埋め込み、義歯の裏側に金属の部品をつけます。こうすることにより、ホックで留めるように義歯とネジが噛み合い、義歯が動かなくなります。
治療はインプラントの埋入から入れ歯に部品を装着するまで、1回の来院で終了します。(その後、経過観察や必要に応じて調整を行います)手術が必要ですが、歯肉(歯茎)を切開するような大がかりなものではなく、短時間で終了します。また、通常のインプラントと比較して治療費用も抑えることができます。
ミニインプラントで固定された義歯は動かなく、通常の義歯では噛めなかった食べ物も食べることができるようになます。
ただし、ミニインプラントは骨が柔らかい上あごでは適応が難しかったり、必要本数が多くなることがあります。ミニインプラントは通常のインプラントより細いので、ブリッジにはできません。また、治療後のお手入れが不十分であったり、噛み合わせの調整を怠ったりするとインプラントが抜けてしまうこともあります。治療後のメンテナンスはとても重要です。さらに、しっかり噛めるようになるぶん、入れ歯に負担がかかり、プラスチック製の入れ歯は割れてしまうことがあります。このようなケースでは金属で裏打ちされた入れ歯への移行が必要となります。
こちらの動画でも説明しています。気になることがあれば、お気軽にお問合せください。
2021.12.22
『義歯の欠点を補えるオーバーデンチャーをご存知ですか?②』
前回のコラムでは、オーバーデンチャーとはどのようなものかご紹介いたしました(記事をご覧になりたい方はこちらから)。今回は、さらに詳しくメリット・デメリットなどをお話します。
オーバーデンチャーは、歯肉(歯茎)の負担を軽減し、歯槽骨の吸収を抑え、長期的な入れ歯の安定が望めます。総入れ歯の場合、治療計画がシンプルで、見た目も口の周囲のシワなどを治すことができ、審美的な回復が短期間で容易にできます。また、入れ歯自体は口腔外へ取り出せるため修理も比較的容易です。
さらに最大の利点は、入れ歯の取り外しができるので、歯やインプラントのブラッシングが容易で歯周病やインプラント周囲炎にかかりにくいということです。寝たきりや認知症によりブラッシングが困難になった場合でも、比較的良いプラークコントロールを保て、介護者の負担も減ります。
ただし、オーバーデンチャーは、歯が残っている部分だけ義歯のスペースが狭くなり、義歯が薄くなりやすいことから、割れやすくメタルフレーム(金属)での補強が必要なことがあります。また、アタッチメントという留め具でインプラントを維持(外れないよう)する場合、アタッチメント(留め具)破折のリスクやアタッチメントの一部(ゴムなどを用いる場合)の交換が必要となるケースもあります。
オーバーデンチャーの治療を成功させるカギは、設計デザインです。歯肉(歯茎)への負担は軽減しますが、歯やインプラントに負担がかかることになるので、負担のバランスをうまくとれる設計デザインや、義歯が薄くなりやすいので、補強を考えた設計デザイン、症例に応じたアタッチメント(留め具)の種類の選択が必要なのです。補強するデザインが悪いと、短期間で義歯が壊れてしまうこともあります。歯やインプラントで義歯を支えるので、かかる力のバランスを考えて設計します。
バランスの悪い設計デザインは義歯の動揺や破折のほか、インプラントの脱落の原因となってしまいます。設計する際は現在の状況だけでなく、将来どのように変化するか予測して行わなければなりません。設計を間違えると、義歯が不安定になり、これが義歯の破損や骨の吸収につながってしまいます。噛む力のバランスと義歯の補強を考えた設計デザインがかみ合うと、動かない安定した何でもよく噛めるオーバーデンチャーになります。
気になることがありましたら、担当医にご相談ください。
2021.12.01
『義歯の欠点を補えるオーバーデンチャーをご存知ですか?①』
入れ歯はグラついたり、時には落ちてしまうこともあります。通常の入れ歯は、いわば歯肉(歯茎)の上に載せて噛むようなものです。総入れ歯にしている人で「会話や食事の際に気になる」という方が少なくありません。安定させる方法として、義歯安定材もありますが、入れ歯が汚れやすくなり、使い方を誤ると骨の吸収も早くなりやすいという欠点もあります。
こういった入れ歯の欠点を補ったものが「オーバーデンチャー」です。オーバーデンチャーは、歯やフィクスチャー(インプラント体)の上に入れ歯をつくる方法です(デンチャーは入れ歯という意味です)。
通常の入れ歯は歯肉(歯茎)で支えますが、歯やインプラントでも支えることで、入れ歯が動かず、痛くなく、よく噛めるようになります。歯肉(歯茎)で入れ歯を支えるには限界がありますが、歯やインプラントを用いて支持すると食べ物を噛む能力を向上させられます。
オーバーデンチャーは総入れ歯から部分入れ歯まで適応範囲が広く、それぞれの患者さんのお口の中に残っている歯の状態によってデザインを設計します。
入れ歯をしているけれど、物を噛むと動くとか、歯肉(歯茎)に入れ歯が食い込み、痛くて噛めない人に適しています。
特に下の総入れ歯で悩まれている人にとても喜ばれる治療法です。オーバーデンチャーにすることで、義歯を支える力、噛む力が大きくなり、よく噛めるようになります。また、片側の奥歯数本のインプラント治療をしたいけど、金額面で少し難しいという方でも奥歯に1本インプラントを埋入し、部分入れ歯の支えとするだけで、噛み心地や痛みに大きな改善が認められます。
次回のコラムではもう少し詳しいメリット・デメリットについてお話します。気になることがありましたら、担当医にご相談ください。
2021.11.12
『今シーズンはインフルエンザ流行の予測が!予防に口腔ケアを!』
新型コロナウイルス感染症の流行は少し落ち着きを見せている状況ですが、第6波への警戒からも予断を許さない状況が続いております。そんな中、日本感染症学会によると、今冬、昨年は流行が下火であった「インフルエンザ」流行の可能性が危惧されております。
インフルエンザの予防には、皆様ご存知のとおり、ワクチン接種が有効ですが、加えて、口腔ケアも効果的です。歯周病菌は、プロテアーゼという酵素を産生しますが、これは、インフルエンザウイルスを活性化させ、さらに、細菌とウイルスの混合感染はインフルエンザの重症化に繋がります。口腔細菌はインフルエンザのリスクファクターとなり、口腔ケアによる口腔細菌数とインフルエンザ罹患率の間には、関係性があるとの論文発表もあります。
歯周病菌はインプラント周囲炎の原因菌とも重なり、インプラントのケアにおいても重要です。お口の中の歯周病菌を減らすには、毎日の歯磨きに加えて、フロス、歯間ブラシの使用、舌みがきも取り入れるとさらに効果的です。(舌みがきがなぜ必要か、その方法についてはこちらの動画もご覧ください)お口の中の状態により、磨き方や使用する器具も異なりますので、かかりつけの歯科医院で相談してみましょう。
また、唾液には抗菌・抗ウイルス作用を持つIgA抗体が多く存在しており、唾液は感染防御に重要です。唾液中のIgA抗体の増加には、「よく噛むこと」、「発酵食品・食物繊維の摂取」などが効果的です。唾液量自体が多ければ、自浄作用も期待できます。唾液量の増加には、先ほどの「よく噛むこと」に加えて、唾液腺のマッサージも有効です。耳下腺(耳たぶのやや前方の上の奥歯あたりの頬)、顎下腺(下あごのエラ部分の骨の内側のやわらかいところ)、舌下腺(下あごの先のとがった部分の内側で舌の付け根あたり)の3か所を優しくマッサージしてみましょう。詳しい位置やマッサージの方法はかかりつけの歯科医院で教えてもらうことをオススメします。
インフルエンザの流行に備え、ワクチン接種に加えて上記の口腔ケアをぜひ取り入れてみてください。
2021.10.22
『安心してインプラント治療を受けるために』
ここまでのコラムでインプラント治療と手術後のメンテナンスについて説明してきました。インプラント治療とはどのようなものか、改めて確認していただくため、平成 26 年3月に日本歯科医学会の「安心してインプラント治療を受けるために」という患者さん向けの情報提供の内容をご紹介します。厚生労働省委託事業の「歯科保健医療情報収集等事業」の「歯科インプラト治療の問題点と課題作業班」によるものです。
最近の重要な研究から以下のことが分っています(インプラントの予後についての報告は国内のみならず海外も含めて非常に多くのものがあるため、過去のコラムと多少の数値の差異があります)。インプラト治療を受ける時の参考にして下さい。
1.歯科インプラントの寿命について
インプラントにも寿命があります。歯科インプラントの治療後 10 年で約1割のインプラントが失われています。
2.インプラントは義歯より患者さんの満足度が高い治療です
インプラント治療は、総義歯(総入れ歯)や部分床義歯(部分入れ歯)よりも〝噛む〝機能の回復に優れ、異物感が少なく、患者さんの満足度の高い治療法です。
3.インプラント治療前にはCT検査が有用です
インプラント埋入手術を安全に行うためには、手術前にCT検査によってアゴの骨の形などを3次元的に診断しておくことが有用です。インプラント治療前にCT検査の必要性について先生に尋ねてみましょう。
4.患者さんの体質や健康状態によってインプラント治療を受けられない場合があります
インプラント治療には外科手術を伴いますので、患者さんの健康状態によってはインプラント治療を受けられないことがあります。患者さんから先生に相談して頂きたい代表的な病気は、心筋梗塞、狭心症、喘息、肝炎(ウイルス性を含む)、腎炎、糖尿病、骨粗鬆症、脳梗塞、関節リウマチ、金属アレルギー、うつ病、その他悪性腫瘍などです。
5.歯周病はインプラント治療に影響します
歯周病があるとインプラント治療が失敗したり、インプラントを早期に失う可能性があります。インプラント治療を受ける前に歯周病の治療を先に行って下さい。
6.インプラントを長持ちさせるには定期健診が必要です
インプラントも自分の歯と同様に日頃のセルフケア、定期健診が必要です。インプラント治療後も日常的なセルフケア、定期健診を受けることによって、インプラントを長く使うことが出来ます。
7.インプラントも歯周病に似た病気にかかります
インプラント治療後のセルフケアが不良であったり、定期健診を受けていないと、インプラントの周囲に歯周病に類似した病気であるインプラント周囲炎を発症します。放置しておくとインプラントを撤去しなければならない場合があります。インプラント周囲炎の治療では、汚染されたインプラント表面の徹底的なクリーニングが必要です。また、インプラント周囲炎の進行状態によっては外科治療が有効な場合もあります。
8.インプラント埋入手術にともないトラブルが発生することがあります
インプラントを埋める手術でもトラブルが発生することがあります。代表的なものは下唇のしびれ(神経損傷による麻痺)で、回復するまでに長時間がかかる場合があります。万が一このようなトラブルが生じた場合は早期に専門的な診断・治療が必要になります。
もっと知りたい時は、主治医の先生に遠慮なく相談して下さい。
日本歯科医学会
厚生労働省委託事業「歯科保健医療情報収集等事業」
歯科インプラト治療の問題点と課題等 作業班
2021.09.08
『術後の定期的なメンテナンスとセルフケア』
インプラントは適切なメンテナンスを行えば、疫学的にも生存率は 10 年間で 95 %以上になるとの報告があります。しかし、日々の自己管理(セルフケア)を継続し、歯科医院で定期的にチェックを受け、もし異変があれば、素早く対応するということを車の両輪としてメンテナンスを機能させないと、長期的な安定は望めません。セルフケアに加え、かかりつけの歯科医院で定期的なチェックを受け、インプラント周囲炎の予防や早期発見・治療、噛み合わせの調整を行い、残っている天然歯の状態もその都度チェックし、これ以上歯を失わないようにすることが大切です。少なくとも半年に一度はお口全体を見てもらうことが必要であると考えます。
術後のセルフケア~患者さんに気をつけて頂きたいこと~
患者さんによる自己管理も重要です。むし歯で歯を1本失った患者さんに行うインプラント治療はリスクが小さいのですが、過大な力と歯周病がからんで多数の歯を失った患者さんの場合、リスクが大きく、予後にも大きな差があります。患者さん自身で注意していただきたいことは「プラーク(歯垢)を残さないこと」と「マウスピースの装着」の2点に集約されます。患者さんからすると、歯科医院に行くたびにちゃんと磨いているのに「歯磨きをもっとがんばってください」と言われ辟易すると思いますが、正しい磨き方ができていないと頑張りが報われなくなってしまいます。歯ブラシの毛先の動きをよく見て、磨き残しがないようにしなければなりません。歯並びは個人差がありますので、歯科医や歯科衛生士の指導の下、小刻み(6mm~9mmの幅の動き)に磨くことやデンタルフロスの使用法などを含め、あなたにあった正しいブラッシングをマスターすることをお勧めします。
◎このようなときはすぐに歯科医に連絡を!
インプラントは天然歯とは異なり、明らかな痛みや腫れなどは末期になるまで感じられません。噛み合わせの微妙な変化などによる影響を放置すると抜けてしまうこともあります。具体的には次のような変化を感じたら、すぐに担当医と連絡をとってください。
・噛むとインプラントがカタカタという感じがある。
・ブラッシング時に歯肉に痛みを感じる。
・顔を洗うときなどに、インプラント部を押さえると痛みがある。
・しみる感じがする。
2021.08.18
『かかる力のコントロールの重要性』
インプラントを長持ちさせるためには清掃に加え、力のコントロールも重要です。以前のコラム:2021.03.02 『インプラントと天然歯との違い①』でお話したように、インプラントには歯根膜が存在しないため、噛む力を吸収できません。つまり、インプラントには噛み合せの衝撃がダイレクトに伝わり、強い力が加わったとき、和らげることができません。
また、天然歯は長い時間を経てすり減ったり、少しずつ動いたりしますが、インプラントは動かないため、時間が経つとインプラントと天然歯の間に隙間ができ、そこに食べ物がはさまるようになります。この状態もインプラントの寿命を短くしてしまう原因となります。これらの予防には、①定期的に噛み合わせのチェックと調整を受けること、②就寝時マウスピースを装着することが大切です。
①上部構造(クラウン)の調整について
噛み合わせの調整が行われないと、インプラントや噛み合っている歯を痛めてしまうことになります。上部構造(クラウン)を付けるとき、調整を行いますが、1回調整をすれば、その後ずっと良好な状態が続くわけではありません。先述したように、骨にしっかり固定されたインプラントは動かなくても、天然歯の方は時間を重ねるごとにすり減って、少しずつ前方に倒れていくので、インプラントとその前の歯の間に隙間ができ、ここに食べかすがつまりやすくなります。定期的なメンテナンスを受け、変化してきた噛み合わせを調整したり、上部構造(クラウン)の修正を行なったりしていくことが大切です。
②マウスピース(ナイトガード)の装着について
歯ぎしりや噛みしめは今やほぼすべての人がしていると言われています。特に睡眠中は日中よりも強い力がかかることが報告されており、インプラントやご自身の歯を痛める原因となります。就寝中の歯ぎしりから歯を守るためのマウスピースを「ナイトガード」といいます。ブラッシングは必ず実行していただかなければなりませんが、ナイトガードの装着はそれぞれの患者さんの判断にゆだねられるものです。「正直なところ、面倒だ」「気持ち悪くて眠れない」というのが本音の患者さんが多いはずです。それを乗り越えて装着することが、インプラントを長持ちさせるということをご理解いただければと思います。
2021.07.28
『インプラント周囲炎の予防と治療』
インプラント周囲の細菌は天然歯(自分の歯)の周囲の細菌と似ていることから、インプラントも天然歯の歯周病対策と同じく、ブラッシングやデンタルフロス(糸ようじ)による清掃が重要です。
インプラントは歯根膜がなく、周囲の血流が少ないため、炎症が起きると簡単に深いところまで波及してしまう可能性が指摘されています。インプラント周囲炎の初期症状は見逃されやすく、気づきにくいため、重症になってからようやく気づくことがあり、フィクスチャー(インプラント本体)を除去しなければならなくなることもあります。早期発見のためには、歯科医院での定期検診を受けることをお勧めします。
インプラント周囲炎と診断されてしまった場合、治療を進めていくことになるのですが、本当のことを言いますと治療法が十分に確立されているわけではありません。症状に応じた対症療法(痛みを取る、炎症を抑えるなど)と再度炎症が起きないような処置(外科的な歯石除去や露出した金属の研磨、カルシウム粉末の吹付けによる汚染物の除去など)、清掃法の徹底による歯垢除去などを状況に合わせて使い分け、対応していくしかありません。それでも症状が治まらない場合や予後不良と判断した場合にはインプラント自体を撤去することが必要となります。
つまり、インプラント周囲炎になってからでは遅く、なる前に予防することが非常に重要なのです。日々清掃を行い、定期検診での予防と早期発見・早期治療を受けることがインプラントを長持ちさせることにつながります。
2021.07.07
『インプラント周囲炎』
インプラントを入れて数年経ち、口の中に違和感があり、見てみると歯肉(歯茎)が赤くなり、腫れていて嫌な臭いもする。急いで歯科医院に行ったところ、「インプラント周囲炎」と言われた。
1度入れたらあとは放っておいても問題なく、ずっと使える。そう考えてお口の中の手入れを怠っていると、思わぬトラブルを招いてしまうかもしれません。
天然歯と比べると、インプラントは周辺に血管が少なく、免疫機能が弱いため、細菌感染や炎症が起きやすい状況にあるといえます。インプラントの周辺にプラーク(歯垢)が溜まってしまうと、まず歯肉(歯茎)に炎症が起きます。これを「インプラント周囲粘膜炎」と言います。この状態であれば、適切な治療を施すことにより、正常な状態に回復させることができます。しかし、この状態になっても放置していると、やがて炎症が骨にまで及びます。こうなると骨が溶け、インプラント周囲炎となり、正常な状態まで回復するのが難しくなってしまいます。さらに、噛み合わせの状態に問題があると、インプラント周囲炎を増悪させてしまい、急激に進行してしまうということもあります。インプラント周囲炎の初期においては、揺れる、膿が溜まるといった症状が出にくいため、気づかないうちに進行してしまうというやっかいな特徴があります。
すぐに気がつき、対処できればよいのですが、長い間放置し、炎症が進んでいることが多く、このような場合、手遅れになる可能性が大きく、再治療の場合には費用と時間がかかってしまいます。
インプラントの周囲は天然歯より炎症が起きやすいため、念入りに清掃(デンタルフロス等の使用を含む)を行う必要があり、噛み合わせのチェックやマウスピース装着による咬合力のコントロールも重要です。
また、初期に自覚症状が少ないため、かかりつけの歯科医院でのクリーニングや診察、レントゲン検査を行い、異常があれば、迅速に対応できるようにすることが肝心です。
2021.06.16
『インプラントの寿命を延ばすために』
インプラントの寿命は、骨の状態(骨密度・厚さ)、骨の吸収の具合、口腔衛生状態、歯周病のなりやすさ、ブラキシズム(歯ぎしり)の有無、喫煙習慣の有無、全身の健康状態、定期健診の受診の有無などによって大きく変わります。長期にわたって使用するにはさまざまな条件を満たす必要があるのです。
よって、インプラント治療の前に、骨の状態や全身の状態についてきちんと検査する必要があります。骨が足りない場合、追加する手術(骨造成術)を行う必要がありますし、全身状態が良くない場合は、前もって問題を解決しておく必要があります。
また、インプラントはチタンでできているため、むし歯になることはありませんが、歯根膜と言うクッション(歯と骨をつなぐ靱帯)がないため噛み合わせの力に対してデリケートで、インプラント周囲炎にもなりやすいとされます。そのため、治療後は天然歯以上に口腔衛生に気をつけなければなりません。とくに問題がなくても、定期健診で噛み合わせや歯周病の検査を行っていくことがインプラントを長持ちさせることにつながります。
インプラントは半永久的なものではありませんが、日々の口の中の清掃(歯磨き)と定期健診を継続することにより、天然歯と同様に長期的予後が期待できます。
インプラントを入れることになったのは、天然歯を喪失したためですが、インプラント治療が終了しても、口の中にはその原因が依然として潜んでいると考えなければなりません。では、その原因はインプラントにどのように影響するのでしょうか。
具体的に挙げれば、歯周病原因菌によるインプラント周囲炎、過大な力によるオッセオインテグレーション(骨結合)への影響、天然歯の変化や喪失にともなう噛み合わせの不調和などです。治療後もインプラントは荒波にさらされていきます。
歯周疾患は慢性疾患的病態を示すといわれていますが、まさに治療終了時は患者さんにとっても、歯科医や衛生士といった歯科従事者にとっても、長いマラソンのスタートラインに立ったにすぎないのです。
2021.05.26
『インプラントの累積生存率』
インプラントの寿命は一概には言えませんが、基本的には長期的に機能するとされています。かつては 5 年間で抜けていないインプラント(生存率)は 90 %と言われていましたが、近年では 97 ~ 98 %が 10 年以上問題なく使用できているという報告があります。一般的には上顎より下顎の方がより生存率が高いとされており、これは骨の量や質が関係していると思われます。また、インプラントは虫歯や歯周病にはなりませんが、清掃が不十分な状態では歯周病菌によりインプラント周囲炎になります。そのインプラント周囲炎の治療法は十分に確立されているわけではなく、インプラント周囲炎になると長期的な予後を予測するのは困難です。
厚生労働省委託事業「歯科保健医療情報収集等事業」の「歯科インプラント治療のためのQ&A」(平成26年3月31日 日本歯科医学会厚生労働省委託事業「歯科保健医療情報収集等事業」歯科インプラント治療の問題点と課題等作業班)には、次のような記述があります。
「インプラントの寿命はインプラントが一般的には撤去されるまでの残存期間のことを指しインプラントの成功率とは異なる。インプラントの成功の基準については、1998年のトロント会議でのコンセンサスレポートにより、①インプラントは、患者と歯科医師の両者が満足している。②インプラントに痛み不快感、知覚の変化、感染の兆候がない。③臨床的に診査するとき、個々の連結されていないインプラントは動揺がない。④機能下1年以降の経年的なインプラント周囲の垂直的骨吸収は0.2mm以下である、が挙げられている。いわゆる埋入したインプラントが何年間口腔内で残存・機能するかという問いには(いわゆる寿命)、現在の研究報告を見る限り適切に回答することは困難である。加えて、インプラントの残存率は埋入部位および埋入条件により異なるが、システマティックレビュー等を参考にしたところでは部分および全部欠損症例における 10 ~ 15 年の累積生存率は上顎で約 90 %程度、下顎で 94 %程度である。また抜歯即時埋入や骨移植を伴った埋入では若干生存率が下がるものの 87 ~ 92 %程度である。」
また、先述したように生存率はインプラントが脱落したかどうかということなので、たとえ炎症などの問題が起きていても生存していることになります。一方で、トロント会議の基準などを満たす割合がインプラントの成功率と言えます。つまり 10 年間で 90 %以上のインプラントが残るが、そのうちのいくつかには脱落までは至らないインプラント周囲炎などの問題が生じているということになります。
2021.05.06
『インプラント治療を勧めるにあたり注意が必要な場合②』
前回に引き続き、インプラント治療を勧めるにあたって注意が必要な場合について説明します。
④喫煙者の方
タバコは口の中の健康にも影響を及ぼします。タバコの煙に含まれるニコチンやタールは歯肉を刺激し、血管を収縮させて血行不良を招き、歯周病の原因となりますし、血流が少ないことでインプラントを支える骨の健康にも影響を与えます。さらに、喫煙は唾液の分泌を抑制するため、歯周病菌などの細菌が増殖しやすい環境を作り出してしまいます。歯周病を防ぎ、骨の健康を維持して歯やインプラントを長持ちさせるため、喫煙の習慣を止めるように指示する歯科医が多いと思います。
⑤骨粗鬆症でビスホスホネート製剤やデノスマブを服用している方
骨粗鬆症の治療薬としてビスホスホネート製剤やデノスマブを服用している患者さんには注意が必要です。この薬は破骨細胞(骨を溶かす細胞)を抑制し、骨の吸収を防ぐことで骨折などのリスクを減らすという効果を持ちます。一方でまだ決定的な機序はわかっておりませんが、骨の代謝(骨は常に破骨細胞に吸収されて、骨芽細胞に添加されることで新しい骨に置き換わっている)を阻害することで抜歯などの外科的処置の際、骨の壊死を引き起こすことがあります。
これをビスホスホネート系薬剤関連顎骨壊死(Bisphosphonate-related osteonecrosis of the jaw:BRONJ)または骨吸収薬関連顎骨壊死( anti-resorptive-related osteonecrosis of the jaw : ARONJ)、最近ではさらに広い意味で薬剤関連顎骨壊死(medication-related osteonecrosis of the jaw:MRONJ)と言います。
もちろん、インプラントも外科処置ですので例外ではありません。MRONJは口腔清掃状況不良やステロイド、糖尿病などでリスクが増加することは知られていますが、現在のところ有効な治療法が確立されていません。よって、このような薬剤を服用している方において、インプラント治療は避けた方が賢明だと考えています。もし、どうしても手術を希望される場合は担当医とよく相談し、リスクを十分ご理解頂いた上で予防的に抗生剤を内服した状態に行う必要があります。
⑥インプラントに過剰に期待がある方
インプラントにしたら絶対に良くなるなど、インプラントに過剰に期待している患者さんをよく見かけますが、この状態で実際治療をしてみると「こうじゃなかった」、「こんなはずはない」となることがよくあります。自身が思い描いていた理想とのギャップが現れる場合もあります。どんな歯科治療にも限界はあります。骨の状態、歯肉(歯茎)の状態、全身状態などによっては、全てが天然歯の時のようにうまくいくとは限りません。治療を開始する前に、しっかり説明を受け、納得した上で治療を開始することが重要であると考えています。
2021.04.13
『インプラント治療を勧めるにあたり注意が必要な場合①』
インプラントを入れても、そもそも天然歯を失った原因が解消されたわけではありません。歯周病、喫煙、糖尿病などの全身疾患による免疫力の低下、骨粗鬆症、ブラキシズム(歯ぎしりやかみしめ)などの原因はそのままにすれば予後にも影響を与えます。このようなリスクのある方がインプラント治療を行う場合、いっそう念入りなケアが必要となります。今回と次回の2回に分けて、6つのケースを説明します。
①歯周病、歯周炎で歯磨きができていない方
インプラントの寿命を縮めてしまう原因の1つが歯周病菌です。歯周病菌は歯根やインプラントを支えている骨を溶かし、その脱落を招きます。インプラント治療を行うには歯周病の治療が不可欠です。また、治療後も歯周病の予防・治療がとても重要で、歯周病やインプラント周囲炎を予防するにはプラーク(歯垢)コントロールが大切で、歯間ブラシやフロスの使用も含めた正しい歯磨きと定期的なプラーク除去を行う必要があります。
②歯ぎしりや噛みしめの習慣がある方
歯ぎしりや噛みしめは、歯やインプラントに強い力をかけます。過度な負担は歯やインプラントの寿命を縮める原因になります。歯ぎしりは寝ている間に無意識に行っていて、自分で気づかないことが多く、治すのが難しいとされます。
しかし、寝るときの頭の位置を低めにしたり、マウスピースを使用したりすることで、負担を軽減することはできます。マウスピースは歯科で作成できますので、相談してみてください。また、TCH( tooth contacting habit :日常生活におけるくいしばり)、つまり日中の噛みしめも歯やインプラントへ大きな影響を与えます。これに対してもマウスピースや行動療法(普段からの食いしばりに気づいていただく)が有効とされます。
最近では、ほかにボツリヌス毒素を使用した治療法も注目されています。ボツリヌス毒素と聞けば怖く聞こえますが、この毒素には筋弛緩作用(筋肉の力を弱める作用)があり、適切に使用することで安全に大きな効果が得られるという報告もあります。ただし、過度な使用により噛みにくくなったり、あご周りが痩せこけて見えたりするなどの弊害もあります。
③糖尿病の方
糖尿病は免疫力を低下させて、骨代謝の異常を招き、骨がもろくなります。そのため歯周病にかかりやすく、歯やインプラントの脱落を招く可能性があります。糖尿病と歯周病の間には相互関係があり、糖尿病が改善されれば歯周病が改善され、歯周病の改善は糖尿病の改善に繋がります。インプラント治療は糖尿病の人でも行えますが、 HbA1c (糖尿病の指標)を正常な値に近づけるようコントロールする必要があり、治療後も長持ちさせるためHbA1cのコントロールが必要です。
2021.03.23
『インプラントと天然歯との違い②』
前回のコラムに続き、インプラントと天然歯の違いについてです。
インプラントと天然歯の違い② 【支える線維の走行の違い】
健康な天然歯には歯に対して垂直な線維があり、これが歯肉(歯茎)としっかり結びついているため、はがれにくく、しかも細菌の侵入が防がれています。いわば天然のバリアがあるため、歯周病細菌に感染しにくいのですが、インプラントにはこの線維がありません。バリアが失われた状態のため、歯肉(歯茎)の炎症、つまりインプラント周囲炎を起こしやすくなっています。
インプラントと天然歯の違い③ 【血液供給の有無】
天然歯には血管が通っていて、血液が供給されています。そのためポケットが炎症を起こしたとき、免疫細胞などが迅速に対応することができます。一方で、血管が通っていないインプラントの周囲は炎症が起きやすく、進行も早い傾向があります。
また、当初のインプラントは清掃しやすくするため、金属部分が歯肉から少し飛び出して見えるように上部構造(クラウン)をしていましたが、最近は臼歯(奥歯)についても審美性を考慮して金属部分を歯肉(歯茎)に隠し、天然歯と同じように見えるタイプが登場しています。そのためインプラントの周りのポケット(歯肉との溝)が5㎜以上の深さになることもあり、ここに細菌が石灰化した歯石などが溜まりやすくなります。天然歯の場合、ポケットが4㎜以上であれば歯周病と診断されます。
前回のコラムで申し上げた噛み合わせの調整や、マウスピースの装着に加え、インプラント治療の後は、歯周病、口腔清掃など総合的な治療・メンテナンスが天然歯以上に必要となるのです。
2021.03.02
『インプラントと天然歯との違い①』
インプラント治療を受け、天然歯(もともと持っている自分の歯)と同じように食べられるようになると、天然歯と同じものと考えてしまう方がいらっしゃいます。しかし、インプラントはあくまでも人工物であり、天然歯とは異なる性質がありますので、その違いに注意して頂く必要があります。大きく分けて3つの違いがありますので、今回と次回の2回に分けて説明させて頂きます。
インプラントと天然歯の違い① 【歯根膜の有無】
天然歯の歯根は「歯根膜」という組織(靭帯)におおわれています。これがクッションの役割を果たしているため、歯を噛み合わせたときの力が和らぎます。
インプラントは骨に直接固定されるので、歯根膜という「クッション」のある天然歯と同じように噛み合わせると大きな負担がかかることになります。また、歯根膜には神経が通っていて、噛み合わせの力をコントロールするセンサーとしての役割を果たしています。歯根膜がないインプラントは、周りの骨や筋肉、顎関節が代替していると考えられており、天然歯の歯根膜と比較し非常に鈍いものとなっています。
これより、噛み合わせの調整には注意を要しますし、ブラキシズム(歯ぎしりや噛みしめなど)によって無意識に強く噛んでしまい、被せ物が欠けたり、取れたり、最悪の場合、インプラントの脱落を引き起こすことがあります。特に睡眠時のブラキシズムはハイリスクということが論文でも発表されており、ケアが重要となります。
これらの理由から、クッション作用を持たないインプラントを守るために、当院では、検診時の噛み合わせのチェックや調整に加えて、睡眠時のマウスピース着用を推奨しています。
2021.01.26
『歯はどのように失われるか②』
前回のコラムでは歯を失う原因のうち、虫歯と歯周病について触れましたが、その予防についてもお話します。虫歯や歯周病の予防にはやはり日々の清掃や定期的なチェックが重要になります。まとめると以下の通りです。
- ・毎日歯磨きを行い、その際にデンタルフロスも使用する。
- ・バランスのとれた食事を心がけ、甘いものやファーストフードなどの摂取を控える。
- ・初期の歯周病の段階や口腔内に変化が見られた時には歯や歯肉(歯茎)などの口腔内検査を行う。
- ・年に2回は定期健診を受け、クリーニング(歯石除去)と口腔内検査を行う。
プラーク(歯垢)をそのままにしておくと、歯石になることがあります。もし歯石がついてしまったら、自分でどうにかすることはできません。歯科医院でとってもらってください。
虫歯や歯周病に加えて、歯を失う原因の3つ目は噛み合せです。噛み合せが強い人は歯を噛み壊してしまいます。これにう蝕(むし歯)や歯周病が合わせて生じると急速に歯を失うことになりかねません。
とくに睡眠時ブラキシズム(歯ぎしり)やTCH( tooth contacting habit:日常生活におけるくいしばり)などは歯に過大な負担を与えます。これに対応するにはマウスピースの装着や普段から意識的に上下の歯を離しておくなど、噛みしめに対して気を配っておく必要があります。
2021.01.05
『歯はどのように失われるか①』
インプラント治療により、自前の歯とほとんど変わらない機能を得られますが、言うまでも無く、自前の歯が長持ちするなら、それに越したことはありません。
では、そもそも、歯はなぜ失われるのでしょうか。今回と次回の2回に分けてお話します。
歯を失う3大原因とされるのが、う蝕(むし歯)、歯周病、噛み合わせの不良です。このうち、よく知られているのが、う蝕(むし歯)、歯周病です。原因はともに細菌の塊であるプラーク(歯垢)です。食後、歯のまわりに残った食べカスをそのままにしておくと、そこは細菌の巣と化します。この細菌の巣こそがプラーク(歯垢)です。細菌が産出する酸や毒素が、それぞれ、う蝕(むし歯)と歯周病の引き金となるわけです。
う蝕(むし歯)は、プラーク(歯垢)中のミュータンス菌(Streptococcus mutans、Streptococcus sobrinus)が糖分を分解して酸を作り出すことで起きます。歯の表面が次第に酸で溶けていくのです。
歯周病は、歯と歯肉の境目にたまったプラーク(歯垢)中の歯周病菌が歯肉に炎症をひきおこします。歯肉が腫れることで、ポケット状の深い溝ができます。この歯周ポケットは、プラーク(歯垢)・歯周病菌のたまり場になります。歯周病菌は繁殖して、歯を支えている骨である歯槽骨を溶かす原因となります。歯周病菌は、Porphyromonas gingivalis、Aggregatibacter actinomycetemcomitans、Tannerella forsythensis、Treponema denticolaなどが有名です。歯を支えている骨のほとんどが溶けてしまうと最後は歯が抜け落ちてしまいます。
歯周病には次のような症状があります。当てはまる症状がある方はぜひお早めにご相談ください。
- ・歯磨きやデンタルフロスを使用しているときに出血する。
- ・歯肉(歯茎)が赤く腫れ上がる。
- ・歯肉(歯茎)が減退してくる。
- ・食べ物を噛むときに痛みを感じる。
- ・歯石や歯垢がたまる。
- ・歯がグラグラしてきたり、歯の位置が動いた感じになったりする。
- ・口臭がひどくなったり、つねに口の中が変な味になったりする。
- ・知覚過敏がひどくなる。
2020.09.23
『奥歯の安定の重要性』
2020年9月19日付の日経新聞に奥歯の噛みしめによる影響について書かれている記事を目にしました。記事には、奥歯の役割は食物を噛み潰し、消化しやすい形態にすること、加えてかみ合わせを安定させることにあるため、奥歯を失った患者さんでは、「何とか食事はできているので、できるだけ入れ歯は入れたくない」という方がいますが、奥歯は治療したほうが望ましいということが書かれていました。
また、スポーツにおいては噛みしめによりパフォーマンスが向上することや、日常生活の中で無意識に噛みしめを行っていることが長期的に奥歯にダメージとなり、奥歯の安定がなければ前歯にも悪影響が及ぶということにも言及されていました。
この記事でも書かれているように、奥歯の安定は良好な口腔内環境を作るためにとても重要です。奥歯を破壊するきっかけとなる歯ぎしりや噛みしめは今やほとんどの人がしていて、それらは無意識的なものでもあり、なかなか止められないということも言われています。その影響を可及的に抑えるためには就寝時のマウスピースの装着が有効です。
また、奥歯がない状態では前方の歯に抜けた奥歯の分の力の負担もかかり、歯周病も進行しやすくなることからさらに歯を失うきっかけにもなりますので、奥歯を失った場合は食事に支障がなくても放置せず、入れ歯やインプラントなど何らかの形で治療されることをお勧めします。
(2020年9月19日 日経新聞 元気のココロ 奥歯のかみしめ 意外な影響
大鶴歯科口腔外科クリニック院長 大鶴 洋 先生 より一部引用)
2020.07.08
『銀イオン抗菌水の使用について』
当院では使用するすべての水に銀イオン抗菌水を使用しております。銀イオンはブドウ球菌やサルモネラ菌をはじめとする病原菌や、ポリオウィルス、ロタウィルスなどのウィルスに対しての効果が認められています。その他の特徴として次のことが挙げられます。
①除菌持続性
Ag+は揮発しないため、長期間にわたり除菌効果が持続します。
②人体に優しい
Ag+は無害無臭で飲んでも安心です。銀は食品添加物として認可されており、飲料水の除菌にも応用され、体内に取り込まれた銀は速やかに排出されることから、漢方なども含め、様々な分野に多く利用されています。
③脱臭効果
排水溝などの水回りの防臭対策に効果的です。
④カビ、ヌメリ除去
Ag+水を使用することでカビやヌメリなどの発生を抑制します。
また、一般的なコロナウィルスに対しては効果が確認されており、新型コロナウィルスに対しての効果は研究段階ですが、効果が期待されるということです。
当院では、銀イオン抗菌水の使用を含め、新型コロナウィルスの感染予防策を講じた上での通常診療を行っておりますので、ご不明な点などございましたらスタッフまでご質問下さい。
2020.04.15
『新型コロナウイルス対策について』
現在、新型コロナウイルス(COVID-19)が世界で猛威を奮い、感染拡大があらゆるメディアで連日報道され、増加の一途をたどる感染者数や政府による様々な自粛要請の発表により、皆様不安な日々をお過ごしのことと存じます。
当院におきましては、エアロゾル対策として口腔外バキュームの使用や光触媒フィルターを介した医療用空気清浄機の設置稼働、次亜塩素酸水の噴霧、アルコールや次亜塩素酸水による診療室・待合室の清拭、定期的な換気、待合室での待機時間の可能な限りの縮小等を行い、感染防止に最大限配慮した上での通常診療を行っております。(詳細はトップページの「新型コロナウイルス対策について」をご参照下さい。)
少し前の週刊誌で、免疫力を向上させる方法として口腔内の徹底的な清掃が取り上げられている記事を目にしました。歯周病と様々な全身疾患との関連は以前から学会等で指摘されており、患者さんの普段からのセルフケアが非常に重要です。通常の歯ブラシでの清掃に加え、ブラシが届かない歯と歯の間の掃除にはデンタルフロスの使用が有効で、さらに洗口剤も併用するとより高い清掃効果が期待できます。これらはインプラント治療を受けられた方にも共通することで、インプラントは虫歯にはなりませんが、清掃が不十分だと口腔内の細菌がたまり、インプラント周囲炎を惹起しますし、その細菌が体に流れて免疫の低下に繋がることもあります。
ご自身のお口の中の状態に合わせた適切なケアを行うことが重要ですので、ご不明な点などございましたらお気軽にご相談下さい。
2020.04.07
『インプラントの治療期間』
当院でのインプラントの治療期間についてお話させて頂きます。
通常、2ピースインプラントは次手術で顎の骨にインプラントを埋め込み、その後、2次手術によりアバットメント(芯棒)を立て、上部構造(被せ物)を装着します。
一般的な方法としては、1次手術後、インプラントの骨への結合を待つため、上部構造を被せるまでに待機時間を設けます。教科書的には上顎で6カ月、下顎で3カ月待つことになります。その後、2次手術を行い、芯棒を立て、その傷口がきれいになる2~3週間後に型取りをして仮歯を作り、問題がなければ上部構造を被せます。
これに加え、骨が非常に少ない方では骨造成術(骨をつくる手術)が必要となる場合があり、追加で長期の治療期間が必要となります。
骨や歯肉の状態が良ければ、埋入後数日~数カ月以内に仮歯を入れる「早期荷重」という方法が取られることも多くあります。また、抜歯した直後にインプラントを埋め込む「即時埋入」という方法もあります。治療期間が大幅に短縮され、患者さんの手術の負担も減りますが、インプラントを固定するだけの骨が十分にあり、良好な歯肉状態が条件となります。
このように治療が長期に及ぶ場合もありますので、十分にご理解を頂いた上で治療を始める必要があります。歯科診療は患者さんと歯科医の信頼関係の上に成り立つものです。治療前にしっかり担当医と話し合うことが必要不可欠です。
なお、当院では、可能な限りの治療期間の短縮を目指し、健康状態、骨や歯肉の状態に問題がない方であれば1回法の手術を行い、術後、下顎で1.5ヶ月、上顎で3ヶ月後に上部構造の型取り、装着を行っております。
2020.03.24
『インプラントの種類・手術法(術式)の違い』
インプラントにはさまざまな種類がありますが、大きく分けると1ピースインプラントと2ピースインプラントに分類されます。アバットメント(被せ物のための芯棒)が取り外し可能か一体となっているかの違いです。1ピースインプラントは治療が簡便で早く、芯棒が外れることがないのですが、接着剤で被せ物を装着するので、被せ物の修理が困難です。2ピースインプラントの特徴を以下にまとめます。
・修理が比較的容易。
・ブリッジなどにおいて被せ物をつなげやすい。
・セメント止めとネジ止めが選択可能。
・(要介護、認知症高齢者に対して)インプラントブリッジからインプラントオーバーデンチャー(インプラントを用いた義歯)への設計変更が容易(義歯用のアバットメントへ変更が可能であるため)、口腔内の衛生を保つため、被せ物を外して、歯茎の中に眠らせることができる。
超高齢社会を迎えた現在、学会等では2ピースインプラントが主流となっています。
また、上部構造(被せ物)の固定方法にセメント固定とスクリュー固定があります。セメント固定はネジ穴が見えないため審美性に優れるのですが、被せ物が壊れた場合外しての修理が困難です。スクリュー固定は取り外しての修理が比較的容易ですが、 ネジ穴が見えやすいです。ネジ穴を見えにくくする角度付きのアバットメントもありますが、それでも見えてしまう場合には当院ではセメント固定で対応しています。
さらに、手術方法の違いに1回法と2回法があります。簡単にいえば、インプラントが骨と結合するまで歯肉(歯茎)をかぶせておくか、芯棒を立てておくかの違いです。2回法では骨と結合するまで余計な力がかかりにくいので骨が少ない場合に有効ですが、2回目の手術で芯棒を立てる必要があります。これらのことを踏まえ、当院においては最近では基本的に2ピースインプラントで、骨や歯肉の状態が良好であれば1回法の手術を行っております。固定方法は前歯部でネジ穴が見える症例以外ではスクリュー固定としています。
2020.03.04
『インプラント治療を受ける前に理解しておいていただきたいこと』
インプラント治療を受けるにあたって、ご理解頂きたいことをまとめれば次のようなことがあります。
・歯根膜がないために食感がつかみにくい場合がある(石を噛んでいるようなどの訴えを経験したことがあります)。
・歯間に食べかすが残ることがある(歯間ブラシ等を使用して除去する必要がある)。
・上部構造をポーセレン(陶材)で治療した場合、カチカチ音がしたり、数年後に欠けたり、といった問題が生じることがある。
・義歯からインプラントにした場合、口全体の膨らみが小さくなる感じがある。
・歯冠形態は審美性はもちろん、清掃性も考慮した形態となるため、患者さんの思う理想の歯の形とは異なることがある。
・天然歯とインプラントをつないだブリッジはできないことから、患者さんのイメージする必要本数よりも実際には多くのインプラントが必要なことがある。
もちろん担当する歯科医はその都度できる限り対処しますが、上記の問題点が生じることがあります。インプラント治療を始める前にこれらの可能性について十分担当医と話し合い治療を進めていくことが重要であると考えています。
2020.01.22
『歯科インプラントがもたらす多くの恩恵』
インプラントの大きなメリットに、食べ物が美味しく食べられるようになるということがあります。食事は人生の大きな喜びの一つであり、食べ物をしっかり噛めることは全身の健康にもつながります。
見た目や美しさもまるで本物の歯のような自然な外観を取り戻すことができます。実際に治療を受けられれば、治療前後の表情の変化にすぐに気づかれるでしょう。口もとが変わるだけで顔貌がこれほど劇的に変わるのか、と驚かれるはずです。
このように生活の質を改善するために数々のメリットがあるインプラントですが、否定的な報道がなされたことがあり、不安を感じている人も少なくないようです(後のコラムでお話させて頂きます)。
もしかすると、あなたの周りに、以前のインプラント治療で苦い経験をした人がいて、「止めたほうがよい」とアドバイスするかもしれません。
かつて、インプラントの術式が確立しておらず、形状や材質もさまざまなものが提案されるという、まさに試行錯誤の時代がありました。その後、技術改良は進みましたが、インプラント治療をめぐる問題点はいまだに残されています。例えば、大学でのインプラント教育の遅れや学会におけるガイドラインの制定の遅れなどです。
インプラント治療は問題点もありますが、適応症例を見極めて適切に行えば、多くの恩恵をもたらし、長い期間自分で噛める状態を保ち、そのことを通して、全身の健康づくりにも役立つものだと私は思っています。
2019.12.25
『インプラントという選択』
前回のコラムで歯を失った場合の選択肢としてブリッジ、義歯を紹介しましたが、今回はもう一つの選択肢インプラント治療についてです。
歯の抜けた部位にチタン製の人工歯根を手術で埋め込み、被せもの(クラウン)を装着する方法です(インプラント治療では、クラウンを「上部構造」と呼びます)。現在主流のチタン製のインプラントは身体に優しく、骨と強固に結合し、顎の骨には噛み合せの刺激が伝わり、認知症予防にも効果があることが知られています。また、ブリッジや義歯と比べると、残っている健康な歯を削る量は少なく、バネをかけたりしないため、負担の程度は少なくなります。
残念ながら、インプラントも永久的な物ではありませんが、日々の清掃と定期的なチェックを継続することで長期的に良好な予後が期待でき、見た目も機能的にもほとんど天然歯と同様に食事を楽しむことが可能となります。
通常、インプラントを埋入した後、上部構造をかぶせる前に数ヵ月~1年の期間をおきます。骨の量が少ない場合には人工の骨やご自身の骨を利用して顎の骨を作る骨造成術が必要なこともあり、この場合は待機期間が長くなります。しっかりとインプラントと骨が結合したことを確認した後、2次手術にてアバットメント(芯棒の部分)を立て、仮歯で形や噛み合わせの状態をみて、最後に上部構造をかぶせます。上部構造はポーセレン(陶材)、金属、プラスチック、ジルコニアを単独、または組み合わせて作製されます。
さまざまなメリットのあるインプラント治療法ですが、誰もがこの治療を受けることができるとは限りません。歯周組織や骨の状態が良いことは必須で、全身の健康状態や服用薬剤によっては適応が難しい場合があります。また、健康保険が適応されず、経済的な問題もあります。ブリッジ、義歯、インプラントのどの治療方法が現在のあなたにあっているのか、ご相談ください。
2019.11.20
『歯を失ってしまったら』
う蝕(むし歯)や歯周病、事故などさまざまな理由で歯を失うことがあります。自分の歯をなくしたという事実は大変ショックでしょう。しかし、歯が抜けてしまったからといって、あなたの素敵な笑顔をあきらめる必要はありません。審美歯科治療には若々しい容貌と本来の歯の機能を取り戻すことができる様々な方法があります。
失った歯を修復するための治療法は、コアにクラウンを被せる方法(いわゆる差し歯)、ブリッジ、義歯(入れ歯)、インプラントに大別されます。
差し歯は歯冠(歯の頭の部分)だけ失い、歯根(歯の根っこ)が残っている場合に適応されます。歯根にコアという芯棒を立てて、その上にクラウン(被せもの)を装着するものです。歯根まで失ってしまった場合や歯根の状態が悪い場合には適応されません。
ブリッジは失った歯が少ない場合に多く適応されます。失った歯の両隣の歯を削って、歯のない部分にダミーの歯をつなげた橋渡しをしたクラウンをかぶせる治療法です。失った部分の前後の歯がしっかりしていないと適応が難しいことがあります。また、歯の
生えている方向によっては先行して神経を取る必要がある場合もあります。
歯を失い、歯科医院を訪れたら、歯科医師から「ブリッジはどうですか?」と勧められることが多いかもしれません。セラミック
ブリッジは見た目も天然歯に近くすることができ、機能的にも優れています。あなたの笑顔はまるで今まで、う蝕(むし歯)がなかったか、または歯を失ったことがなかったかのように美しく回復します。保険適応のブリッジは一部を除いて銀歯となります。
一方、多くの歯またはすべての歯がなくなった場合、作製するのが義歯(入れ歯)です。義歯には残っている歯にクラスプ(バネ)をひっかける部分床義歯(部分入れ歯)と歯が全てない時に吸盤のように吸着させる総義歯(総入れ歯)があります。義歯も噛むという機能や容貌を取り戻すことに有用ではありますが、自分の歯と比較するとやはり限界はあります。
2019.10.30
『歯を抜く前に知っておいてほしいこと』
う蝕(むし歯)や歯周病、歯の破折など、いろいろな原因によって歯を抜かなければならなくなることがあります。歯科医院に行き、「もう抜かなければなりません」と言われてショックを受けることもあるでしょう。「むし歯が深いから」「根っこの病気が
大きいから」と言われて抜かれた経験がある方も多いのではないでしょうか。
揺れが大きかったり、明らかに歯根が割れているケースでは歯を抜かなければならないことが多いです。しかし、時には患者様が
思われる見た目がきれいな歯を抜かなければならないと診断されることもあります。見た目がきれいでも、歯周病や根の先の病気で骨が溶けていると、膿んだ歯のバイ菌が全身に流れる可能性があり、早めに抜歯した方が良いとの考え方もあります。
また、アメリカや北欧では日本より抜歯の基準が低く、比較的早期に抜歯する傾向があり、それに倣った考えをもつ歯科医師であれば抜歯を勧めることが多いのかもしれません。可及的な保存を行うか、抜歯を行うかは歯科医師による解釈の違いが大きいところです。将来的なお口の中の見通しを立てつつ、患者様の希望を考えると私自身も判断に苦慮するときがあります。
私の知っている限りでは、健康な歯を無理に抜いてインプラントを勧める歯科医師はおりません。いきなり「抜きましょう」と言われ、不安に思った場合は、担当医にもう一度よく相談してみて下さい。どうしても抜かなければならない場合以外は可及的な保存の方法をきっと考えてくれるでしょう。
一度抜いた歯は二度と生えてきません。インプラント治療によりある程度機能・審美的に回復させることができるようになりましたが、自分の歯より良いものはありません。歯を抜くことに対して慎重な態度でいることも大切だと思います。
2019.10.16
『良い歯は健康のもと』
歯は健康と美しさを維持するうえで重要な役割を担っています。
健康の面でいえば、食事のとき、歯で良く噛むことは長寿の条件の一つと考えられています。歯が失われれば、食べられない物が出てくるため、栄養のバランスが崩れやすくなりますし、よく噛まないまま物を呑み込めば、消化器官に負担をかけることになります。
また、よく噛むことで、唾液の分泌が促されます。唾液には抗酸化作用や抗菌作用をもつ成分が含まれていることが報告されています。さらに、よく噛むことは脳の活性化につながり、認知症を予防するとも言われます。実際、歯が多く残っている人や義歯(入れ歯)でしっかり噛めている人は、認知症になるリスクが少ないとの報告があります。
もちろん歯を失うと容貌の変化も生じます。老若男女、誰しもできれば一生義歯など入れずに綺麗な自分の歯で過ごしたいと考えているのではないでしょうか。つまりこれらから、歯が失われると、深刻な健康上の問題が引き起こされ、容貌も変化する可能性があるということです。
2019.08.28
『インプラントの難症例とは?』
インプラント治療は歯を失ったところに、ネジのようなもの(フィクスチャー)を顎の骨(歯槽骨)に埋め込む治療法です。なお、「インプラント」は日本語では「人工歯根」と訳されます。
人工の歯根を骨の中に埋め込むため、歯周病や加齢などで顎の骨(歯槽骨)が十分に残っていない場合には、すぐにインプラントを埋め込む事ができません。骨が非常に少ないところへのインプラント埋め込み(埋入)手術には、土台となる骨を誘導、移植するか、神経を移動する必要があります。当院では、特に難症例の場合には三井記念病院の津山医師、東京大学病院の西條医師を招聘し、骨移植を行わず土台部分の骨を形成するサイナスリフト法(上顎洞底挙上術)や、腸骨移植による骨造成術や下歯槽神経移動術を担当して頂いています。
2007年には東京の歯科医院でインプラント治療を受けた患者様が亡くなるという事態が起きてしまいました。私たちはこのようなことが起こらないように、術中に細心の注意を払うことはもちろん、術前にも十分なrisk/benefitの説明と話し合いを重ねて、ご納得頂いた上で最適の治療を進めていくことを最も大切にしています。
2019.08.07
『インプラント治療を提供できて良かった』
前回、前々回のコラムのように喜んで頂ける患者さんを見るたびにインプラント治療を提供できて良かったと心から思います。
今から約30年前、当院でのインプラント治療を開始したばかりの頃は、最新医療を徳島で提供したいという想いが先行していましたが、今はどんな最新の医療技術も設備も患者さんの求める生活を実現するための手段に過ぎないと思うようになりました。
噛むことによる刺激は認知症予防にも繋がるとの報告もあり、いつまでも健康でアクティブな生活を送れるようにするためには、何でもしっかりと噛んで食べられることが必要不可欠です。総入れ歯も良いのですが、口腔の複雑な動きの中ではどうしても動いて満足に噛めなかったり、樹脂という材料の特性上、経年劣化したりしてしまいます。
また、入れ歯の姿を他人に見られたくないという方も多くいらっしゃいます。自分の歯と同じような見た目で、しっかり噛めるインプラント治療は本当に意義深いと強く感じています。
インプラント治療は何もご高齢の方だけのものではありません。事故や虫歯のために歯を一部分だけ失った方にも有用な治療方法です。理由によらず、歯を失った方の生活を取り戻すことが出来る、それがインプラント治療です。
2019.07.31
『すばらしい患者さんとの出会い(2)』
前回のコラムに続き、もうひとりご紹介したい方がいらっしゃいます。この方は70代の女性の方です。下顎の入れ歯が動いて食事をすると痛いので、新しくしたいと来院されました。
作成時にはしっかりフィットしている入れ歯でも、時間と共に顎の骨がやせてきて、どうしてもずれてしまいます。インプラント治療も提案しましたが、費用面から保険の範囲で入れ歯を作ってほしいと強く希望されました。
総義歯(総入れ歯)を作成し、何度か調整を重ねるうちに、食事中の痛みはなくなったようですが、表情などからあまり満足されていない御様子でした。気になっていたところ、突然息子さんから電話が掛かってきました。息子さんは「費用は自分が責任をもって支払うので、母にインプラントを入れてあげて欲しい。」とおっしゃったのです。詳しくお話を伺ってみると、不便そうに食事される様子や、入れ歯を見られるのが嫌なのか、笑顔が減ったお母さんの姿がとても寂しく感じられたようです。
このような経緯があり、All-on-4によるインプラント治療を行ったところ、まるで自分の歯のように噛めると大変喜んで頂くことができました。総入れ歯が入っていた時とはまるで違う満足そうな表情がとても印象的で忘れられない患者さんとなりました。
2019.07.10
『すばらしい患者さんとの出会い(1)』
患者さんとの出会いは、私の喜びであると共に学びの機会になります。今も心に残る印象的な患者さんのお話をご紹介させていただきたいと思います。80代の男性の方です。最初に来院された時は足の手術をされたばかりで、歩行器を使っての歩行でした。あまりお元気そうではないように思いました。しかし、ご本人はとても意欲的な方で「人生は密度であり、歳だから仕方がないと諦めるのは嫌だ。」とおっしゃり、これからの人生を楽しむために色々な美味しいものを食べてみたいと強く希望されたため、インプラント治療を行いました。
インプラントを入れたことで、いろんな美味しいものを食べられるようになったと明るい表情で話されたのがとても印象的でした。手術の後も検診に来て下さりました。しばらくすると杖で来院されるようになり、やがて杖なしで通院をされるようになったのです。歯の検診だけでなく、足のリハビリも熱心にされていたようです。そのご様子を拝見して、人間は気持ち次第で元気になれると教えていただいたと共に、インプラントがご快復に役立ったのだと嬉しくてたまらない気持ちになりました。今では、奥さんとお二人で旅行もされ、その地の名物を食べ歩くことを楽しまれています。検診の際、私も各地のお土産を頂き、そのたびに喜びをかみしめています。それが何よりお元気の証拠なのですから、私も自然と笑顔になるのです。
「いくつになっても恋していたい・・・そういうあなたを全面的にサポートします。」
この当院のキャッチフレーズが浮かんだのも、患者さんの笑顔と土産話を聞いている時だったような気がします。
2019.06.26
『患者さんとの対話を大切にしています』
もともと私は人と話すことが得意な方ではなかったので、歯科医師になってすぐの駆け出しの頃は患者さんへの治療説明などは本当に苦労しました。しかし、苦手な中でも何とか分かってもらいたい一心で説明していくうちに、少しずつ患者さんから「先生を信頼しています。先生にお任せします。」といったお言葉を頂けるようになりました。そんな嬉しいお言葉を頂くことで、話す事への苦手意識より患者さんに納得して頂いた時の嬉しさが上回り、患者さんとコミュニケーションを取ることが楽しくなりました。
患者さんとの会話によって、歯科医という仕事の楽しさ、やりがいなどを分からせて頂き、それゆえに患者さんとの会話やコミュニケーションに重点を置いています。また、当院では、インフォームドコンセントを大切にし、患者様との対話の中から最適と考えられる治療法を提案し、ご納得頂けた上で治療を開始することを徹底しています。
これからも患者さんとの対話を大切にしたデンタルクリニックでありたいと思います。
2019.06.19
『院長コラム開始のお知らせ』
当院におきましては、昭和63年に開院し、皆様に支えられて今年で31年目を迎えることができました。患者様はもちろんのこと、当院に関わる全ての方のおかげであると日々感謝しております。
さて、今年は平成から令和へと元号が変わり、私どもも気持ちを新たに日々の診療に当たらせて頂いております。新たなスタートの一環として、当院のウェブページ内に「院長コラム」を作成しようと思いました。
インプラント治療のことや、日々の診療で感じたことなどを皆様に少しでもお伝えできればと考え、このコラムを始めることにしました。
定期的に更新する予定ですので、お時間ある方はご覧頂けますと幸いです。
〒770-8055
徳島県徳島市山城町東浜傍示番外17
アクセス・地図はこちらから
〒770-8055
徳島県徳島市山城町東浜傍示番外17
アクセス・地図はこちらから
【診療科目】
一般歯科、小児歯科、矯正歯科、歯科口腔外科
【診療科目】
一般歯科、小児歯科、矯正歯科、歯科口腔外科